概述
膀胱肿瘤是泌尿系最常见肿瘤,也是全身比较常见的肿瘤之一,膀胱壁由内向外分为黏膜、黏膜下层和肌层,在肌层外分为脂肪蜂窝组织及覆盖于膀胱顶部的膜,膀胱的内壁可分为三角区、三角后区、颈部、两侧壁及前壁。两输尿管口之间连线为三角区底线。三角区是膀胱内腔的主要部分。膀胱肿瘤大部分发生在三角区、两侧壁及颈部。
病因
膀胱肿瘤的病因复杂,虽经很多研究,仍不完全清楚。 1.化学致癌物质 现已肯定β萘胺、联苯胺、4-氨基双联苯等是膀胱癌质。这些物质广泛应用于染料、纺织、印刷、橡胶及塑料工业,长期接触这类致癌质容易生发膀胱癌,但个体差异很大,潜伏期很长。吸烟比不吸烟者危险度高1.5~4倍,烟中的苯并芘是致癌物质。 2.癌基因和抑癌基因 分子生物学研究认为,某种因素致使癌基因的激活或抑癌基因的失活,均可导致癌肿发生。 3.其他 色氨酸和烟酸代谢异常可为膀胱癌病因。寄生在膀胱的埃及血吸虫病、膀胱黏膜白斑、腺性膀胱炎、尿石、尿潴留等也可能是膀胱癌的诱因。
发病机制
1.肿瘤的生长方式 分为原位癌、乳头状癌和浸润性癌。原位癌局限在黏膜内,移行细胞癌多为乳头状,鳞癌和腺癌常有浸润。肿瘤浸润深度是临床(T)和病理(P)分期的依据,临床可分为:原位癌(Tis);乳头状无浸润(Ta);限于固有层以内(T1);浸润浅肌层(T2);浸润深肌层或穿透膀胱壁(T3);浸润前列腺或膀胱邻近组织(T4)。病理分期(P)同临床分期。 2.病理 膀胱肿瘤大多来源于上皮细胞,占95%以上,而其中90%以上为移行细胞癌,鳞状细胞癌和腺癌较少见,但恶性程度远较移行细胞癌为高。非上皮来源的肿瘤如横纹肌肉瘤等则罕见。膀胱肿瘤在病理改变上根据细胞大小、形态、染色深浅、核改变、分...[详细]
临床表现
膀胱肿瘤的早期和最常见的症状是间歇性、无痛性、全程肉眼血尿。血尿常间歇出现并可自行停止或减轻,容易造成“治愈”或“好转”的错觉。一般为全程血尿,终末加重,也有个别患者为镜下血尿或仅有少量终末血尿。血尿程度和肿瘤大小、数目、恶性程度不一致。非上皮性肿瘤血尿较轻。膀胱肿瘤如有坏死、溃疡、合并感染或瘤体较大尤其是位于三角区者,可有膀胱刺激症状,以尿频、尿急、尿疼等。肿瘤位于膀胱颈附近或瘤体大时可发生排尿困难、尿潴留。盆腔广泛浸润时有腰骶部疼痛、下肢水肿。鳞癌和腺癌高度恶性,病程短。小儿横纹肌肉瘤常以排尿困难为主要症状。因下腹肿块就医者多数已属病程晚期。 肿瘤好发于两侧壁及后壁,其次为三角...[详细]
并发症
膀胱肿瘤可经淋巴或血行转移,以局部淋巴结转移多见,晚期可有远处转移,多见于肝、肺、骨和皮肤等处。
实验室检查
1.尿液检查 血尿或终末血尿。尿P53测定阳性。 2.尿脱落细胞学检查 简便易行,为重要的筛选性诊断方法,肿瘤恶性程度高,细胞分化差者阳性率高,亦为监测肿瘤复发、高危人群普查的有效方法。定量荧光图像分析法灵敏度更高。 3.核基质蛋白22(NMP22)是近年来出现的检查,主要是检查尿液中肿瘤脱落细胞的核基质蛋白的含量。 4.玻璃酸酶(HA)及玻璃酸酶测定(HAase) 尿中可发现HA和HAase增高。 5.膀胱肿瘤及ABO抗原、流式细胞计、肿瘤染色体、唾液酶以及癌基因、抑癌基因的测定对肿瘤恶性程度、浸润趋势及预后等生物学特性可有较深的了解。
其他辅助检查
1.膀胱镜检查 是诊断膀胱肿瘤最主要的方法,能直接窥视肿瘤生长部位、大小、数目、形态、基底情况、与输尿管口及膀胱颈关系,并可同时行肿瘤活检及膀胱黏膜随机活检,确定肿瘤分化情况及有无原位癌。 2.X线检查 排泄性尿路造影能了解肾盂、输尿管有无肿瘤及肾功能情况,如上尿路有肿瘤在则膀胱肿瘤可为种植性。肾、输尿管积水或显影不清,表明肿瘤已浸润输尿管口引起梗阻。膀胱造影可见充盈缺损,膀胱壁僵硬不规则示肿瘤浸润较深。CT、MRI检查可显示肿瘤浸润深度及盆腔转移情况。 3.B型超声 日益受到重视,能显示0.5cm以上的膀胱肿瘤,可动态观察。经尿道超声扫描可准确显示肿瘤浸润膀胱壁...[详细]
诊断
无痛性血尿是泌尿系肿瘤的主要症状,一旦出现都应想到泌尿系肿瘤的可能,尤其40岁以上,或有终末加重现象,膀胱肿瘤最为多见。若血尿伴有膀胱刺激症状,易误诊为膀胱炎,后者是膀胱刺激症状与血尿同时出现。有“腐肉”样物自尿排出时,则较易诊断。下腹部肿块或膀胱双合诊查及盆腔肿块者为晚期表现。以上主要症状结合实验室检查和辅助检查即可作出诊断。
治疗
以手术治疗为主。手术治疗分为经尿道手术、膀胱切开肿瘤切除、膀胱部分切除术及膀胱全切除术等。应根据肿瘤的部位、浸润深度、数目、恶性程度及病人全身情况选择不同的治疗方法。放射和化学治疗是辅助治疗。 1.表浅膀胱肿瘤(Tis、Ta、T1) 原位癌:可单独或在癌旁出现。一部分细胞分化良好,长期稳定,可暂不处理或药物灌注治疗,但应严密观察。另一部分细胞分化不良、癌旁原位癌或发展为浸润癌时,则及早行膀胱全切除术。 T1期:可行经尿道电灼、电切术,肿瘤较大者可切开膀胱电灼或切除。多发较小的T1肿瘤及原位癌亦可行膀胱药物灌注治疗。常用药物有冻干卡介苗(BCG)、塞替派、丝裂...[详细]
预后
表浅膀胱肿瘤手术后1年内有50%~70%的患者复发,继续进展到浸润性病变者占10%~30%,一旦癌肿侵及深肌层,大部分患者预后不佳。
预防
加强劳动保护,减少外源性致癌物质的接触,平时多饮水,及时排尿,可能起到一定的预防作用。对已行手术治疗的病人,膀胱内药物灌注、定期随访膀胱镜检查对预防复发十分重要。

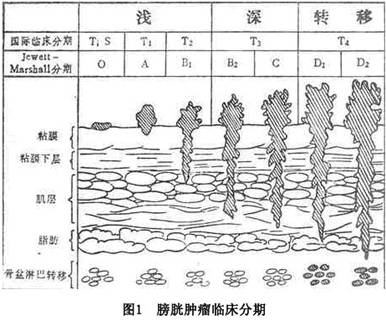 O期:肿瘤限于黏膜。 A期:肿瘤累及黏膜下层,但未侵及肌层。 B1期:肿瘤累及浅肌层。 B2期:肿瘤累及深肌层,但尚来侵及肌层外组织。 C期:肿瘤侵及全肌层及膀胱周围脂肪组织。 D1期:肿瘤侵及膀胱周围组织及盆腔内器官,局部有淋巴结转移。 D2期:肿瘤发生远处转移。 膀胱肿瘤最多分布在膀胱侧壁及后壁,其次为三角区和顶部,其发生可为多灶性,亦可同时或先后伴有肾盂、输尿管及尿道的肿瘤。膀胱肿瘤的扩散主要是向深部浸润,继则发生远处转移。转移途径以髂淋巴结、腹主动脉淋巴结为主,晚期少数病人可经血流转移至肺、骨、肝等器官。膀胱癌的转移发生较晚、扩散较慢。
O期:肿瘤限于黏膜。 A期:肿瘤累及黏膜下层,但未侵及肌层。 B1期:肿瘤累及浅肌层。 B2期:肿瘤累及深肌层,但尚来侵及肌层外组织。 C期:肿瘤侵及全肌层及膀胱周围脂肪组织。 D1期:肿瘤侵及膀胱周围组织及盆腔内器官,局部有淋巴结转移。 D2期:肿瘤发生远处转移。 膀胱肿瘤最多分布在膀胱侧壁及后壁,其次为三角区和顶部,其发生可为多灶性,亦可同时或先后伴有肾盂、输尿管及尿道的肿瘤。膀胱肿瘤的扩散主要是向深部浸润,继则发生远处转移。转移途径以髂淋巴结、腹主动脉淋巴结为主,晚期少数病人可经血流转移至肺、骨、肝等器官。膀胱癌的转移发生较晚、扩散较慢。

