概述
弱视(amblyopia)是眼科临床常见的儿童眼病。对弱视的研究除眼科的诊断、治疗及预防外,还涉及到生理学、物理学、心理学等相关学科。 近年来,随着对弱视原因的深入研究以及实验性动物模型、电生理、心理学及神经生物化学等各方面的高速发展,人们对弱视的发病机制有了更深入的了解,因此对弱视的定义也提出了下列不同的看法。 1.“弱视”(amblyopia)是希腊字“视力迟钝”的意思。von Noorden提出眼球看上去正常而单眼或双眼视力低下,矫正镜片不能改善视力。但在幼年时期戴合适矫正镜片加遮盖疗法,则视力可恢复正常。 2.弱视的发生与双眼竞争有关。在视觉发育早期...[详细]
病因
目前多采用von Noorden的分类,即将弱视分为如下5种:斜视性弱视、屈光不正性弱视、屈光参差性弱视、形觉剥夺性弱视和先天性弱视。Dale建议将从出生到6岁这一视觉发育敏感期产生的视觉发育障碍所引起的弱视称为发育性弱视。发育性弱视包括斜视性、屈光不正性、屈光参差性、形觉剥夺性弱视,不包括先天性弱视(图1)。 1.斜视性弱视(strabismic amblyopia) 斜视发生后,两眼不能同时注视指定目标,同一物体的物像不能同时落在两眼视网膜的对应点上,因而引起复视。另外,当斜视发生后,双眼黄斑注视不同目标,由于融合功能存在,大脑中枢将两眼黄斑所注视的两个截然不同的目标重...[详细]
发病机制
1.视觉剥夺 Wiesel和Hubel首先发表关于缝合视觉未成熟小猫的眼睑所造成的视觉剥夺引起的视皮层的生理学改变和在外侧膝状体的组织学改变。这些实验指出在小猫出生后12周内缝合单侧眼睑可以显著减少受被剥夺眼刺激的和与双眼连接的脑皮层细胞。视觉中枢发生功能性变化,同时外侧膝状体接受被剥夺眼输入的细胞层次也发生组织学变化。被剥夺眼的细胞比正常眼的明显缩小。Wiesel等的工作引起了学者们广泛的兴趣。各实验室争相仿效,但由于实验动物的类别不同,所取得的结果也不一致。 鉴于猴的视觉系统在功能和形态学上类似人类,所以von Noorden等用猴做实验。有的组作单侧眼睑缝合,有的组作眼外肌...[详细]
临床表现
1.光觉 绝大多数患者通过黑暗玻璃片看视力表,视力都相应地减退几行,但有些弱视眼则不然,在弱视眼前放不放黑暗玻璃片都能看清同一行视力表,有时视力甚至可以略有提高。在暗淡和微弱的光线下,弱视眼的视力改变不大。 von Noorden和Burian发现将中性密度滤过片放在正常眼前可使视力减低3~4行,但在斜视性弱视眼前(遮盖主眼)放同样密度的滤过片,视力不受影响或仅轻微减低。在器质性弱视(中心性视网膜疾患及青光眼等)眼前放同样密度的滤过片,则视力高度减退。因此他们认为用中性密度滤过片检查可以鉴别可逆性弱视与器质性病变所致的视力减退。后来学者们又发现有些没有器质性病变的可逆性弱视,像器质性弱视一样...[详细]
并发症
可以并发屈光不正、斜视、屈光参差、先天性白内障、完全性上睑下垂等。
实验室检查
无需特殊实验室检查。
其他辅助检查
1.激光干涉视力 激光干涉视力(1aser interference visual acuity,IVA)以激光干涉条纹为指标,在视标对比度为最大值时,不改变对比度,仅改变空间频率便可测出视力。一般用能分辨最高空间频率的1/30来表示,因为Snellen′s视力是以分辨1′角视标时的视力为1.0。若可辨认的空间频率为30周/度(c/d)此时每条纹所对应的1.0的视角正好为1′,所以可辨认的最高空间频率的1/30即为视力表所对应的视力。以激光干涉条纹为指标,在视标对比度最大值时,不改变对比度,仅改变空间频率便可测出视力。一般地说,IVA值代表的是除去了眼球屈光系统影响的视网膜视力,直接反映了视...[详细]
诊断
1.屈光检查 在睫状肌麻痹下进行检影验光。 2.眼底检查 极为重要。首先要除外引起视力低下的眼底疾患。如果眼底正常,患者又有病史或临床所见(例如斜视),则诊断发育性弱视很可能是正确的。
治疗
1.遮盖法 遮盖法(occlusion)有一个很悠久的历史。随着对致病的病理生理学认识的提高,疾病的处理也相应地改善。早在1743年de Buffon认为弱视眼视力的下降是产生斜视的原因,因而建议遮盖注视眼。以后很多年人们认为弱视是一种先天遗传性异常,因而放弃了甚至反对遮盖疗法。后来学者们认识到弱视是一种功能性异常,是对斜视的知觉性适应,所以又恢复了遮盖疗法,直到目前它还是治疗弱视的主要和最有效的方法。 遮盖法有传统遮盖法(盖主眼,强迫弱视眼注视)及倒转遮盖法(盖旁中心注视弱视眼,使之转变为中心注视)。遮盖法也可以是完全性或部分性,前者是指全日遮盖(睡眠时可以去除,但在起床后立即盖...[详细]
预后
弱视治愈标准不能仅凭单眼视力达到正常,还应具备眼正位,有健全的双眼单视功能,追踪观察3年不变者才能称为弱视的治愈。 弱视疗效评价标准: 1.无效 包括视力退步、不变或提高1行者。 2.进步 视力增进2行或2行以上者。 3.基本痊愈 视力恢复到≧0.9,并有双眼单视功能。 4.痊愈 经过3年随访,视力保持正常者。若有条件可同时接受其他视功能训练,以求恢复双眼单视。 先天性白内障所致的形觉剥夺性弱视预后最差。屈光不正性及斜视性弱视预后很好,对治疗有良好反应。旁中心注视确实影响预后,对治疗不利。屈光参差性弱视的预后介于斜...[详细]
预防
弱视是较为常见的儿童眼病,发病率为3%左右。弱视仅发生在视觉尚未成熟的婴幼儿时期。因在视觉发育的关键期(3岁以前)和敏感期(6~8岁)是视觉发育的最快时期,同时也是视觉在遭受异常环境刺激最易产生永久性损害的时期。因此,在视觉发育的关键期和敏感期以内及时矫正屈光不正、屈光参差、斜视及去除视觉剥夺因素是预防弱视发生的根本办法。儿科及眼科医生应有相当强的预防弱视发生的意识,应注意观察婴幼儿是否有产生弱视的可能因素,并通过可行的检测手段早期发现,及时纠正。 自1984年全国弱视、斜视防治学组成立以来,全国各省、自治区也都相继成立了区域性的弱视、斜视防治组。截至目前,已召开多届全国弱视、斜视...[详细]

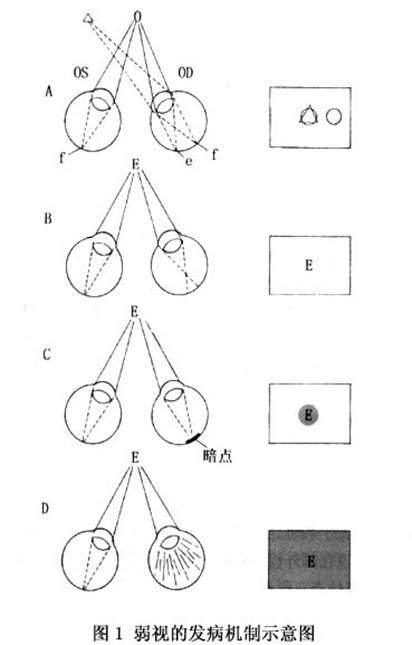 1.斜视性弱视(strabismic amblyopia) 斜视发生后,两眼不能同时注视指定目标,同一物体的物像不能同时落在两眼视网膜的对应点上,因而引起复视。另外,当斜视发生后,双眼黄斑注视不同目标,由于融合功能存在,大脑中枢将两眼黄斑所注视的两个截然不同的目标重叠在一起,因而产生混淆。因斜视引起的复视和混淆给患者带来极度不适,视中枢就主动抑制斜视眼黄斑输入的视觉冲动。当该黄斑长期处于被抑制状态后就会导致斜视性弱视的发生。 单眼斜视易发生弱视,而交替性斜视由于两眼存在交替注视和交替抑制,其抑制是暂时的,故不易形成弱视。 内斜视发病较早,常发生在双眼单视功能形成之前,所以弱视易发生。外斜视一般发病较晚,斜视眼黄斑抑制较轻,一旦斜视被矫正之后易恢复双眼单视功能。 这种弱视是斜视的后果,是继发的、功能性的,因而是可逆的,预后较好。但斜视发生得越早,弱视程度越深,如不及时治疗,治愈的可能性就很小。斜视性弱视从统计学上看有以下4个待点: (1)内斜视比外斜视的弱视发生率高。 (2)恒定性斜视比间歇性斜视的弱视发生率高。 (3)3岁以前出现斜视时弱视的发生率高,而且弱视不易治愈。 (4)单眼斜视持续时间越长,弱视程度越深。 2.屈光不正性弱视(ametmpic amhlyopia) 屈光不正性弱视多见于中高度远视及散光,由于在视觉发育的关键期(出生至3岁)及敏感期(6岁之前),没有给予正确的验光配镜,视网膜上的物像始终是模糊不清的,大脑中枢长期接受这种模糊的刺激,久之便可形成弱视。这种弱视由于两眼视力相等或接近,没有双眼融合障碍,不引起黄斑深度抑制,故在配戴合适眼镜后,两眼视力均会提高,是弱视治疗效果中最好的一种。 关于散光引起弱视的原因是角膜相互垂直的两条子午线的角膜曲率半径不等,外界物体的影像通过眼的屈光系统,特别是角膜,不能在视网膜上形成焦点而是形成焦线,无论眼如何调节,视网膜上始终不能形成清晰的影像,日久便会形成所谓的子午线性弱视。 3.屈光参差性弱视(anisometropic amblyopia) 双眼屈光度不等叫屈光参差。大多是远视,双眼球镜之差≧1.50D,柱镜之差≧1.0D。由于屈光参差太大,落在两眼视网膜上的物像清晰度和像的大小均不等(双眼屈光度每相差1.0D,双眼物像大小相差2%),视中枢易于接受物像较清晰一眼的视觉传导,而抑制来自屈光不正较大的眼球的物像,久而久之屈光度较高的一眼的物像被抑制而形成弱视。即使两眼的屈光不正完全矫正,但两眼视网膜上形成的物像大小不等,物像大小之差超过5%时视中枢就很难将这一大一小的物像融合成1个。所以屈光参差性弱视的形成是两眼视网膜物像的不等,视中枢融像困难所出现的主动性抑制屈光不正度数较高一眼物像传导的结果。 近视性屈光参差不易形成弱视,因为患者常用近视较轻的一眼视远,用近视程度较重的一眼视近。他们的注视性质一般为中心注视或旁中心注视,经屈光矫正后视力都能提高,但如果屈光参差太大,双眼出现明显的不等视,视中枢很难将双眼视网膜物像融合,不能形成双眼单视,则近视程度较重的一眼形成弱视。 早在1932年Ames从理论上和临床上将双眼不等视确定为一个独立领域。Lancaster对影像不等进行了系统研究。现在国外检查双眼影像不等的仪器很多,目前广为使用的是粟屋忍设计的不等视检查图,但它只能检查双眼视网膜上的像差,不能测定保持融合和立体视的阈值,而双眼不等视检查的目的是测定保持双眼单视功能所允许的双眼像差的阈值。我国刘蔼年、颜少明应用双眼视觉分为一级同时视、二级融合、三级立体视的经典理论及红绿互补原理设计研制的。双眼影像不等视检查图〃解决了同时可测得三项像差功能的问题,即视网膜像差功能、双眼融合像差功能、立体视双眼像差功能。 4.形觉剥夺性弱视(deprivation amblyopia) 在婴幼儿视觉发育的关键期(3岁以前)由于角膜病、先天性白内障、完全性上睑下垂及患眼病而进行遮盖治疗时所引起的弱视称为形觉剥夺性弱视。因为它是发生在婴幼儿视觉发育的关键期,会对视力造成极其严重的损害。因此必须强调尽早去除剥夺因素,尽早进行弱视治疗,否则这种弱视将成为不可逆性。von Noorden认为,8岁以上儿童视觉已基本成熟,能抵制产生弱视的因素,不会发生弱视。 5.先天性弱视(congenital amblyopia) 目前发病机制尚不清楚。von Noorden推测新生儿因急产、难产、助产等易发生视网膜黄斑部、视路出血,由此可能影响视功能的正常发育而导致弱视,而栗屋忍经临床观察、随访,发现新生儿视网膜黄斑出血能很快被吸收,并不会因此而引起弱视。 有些先天性弱视是继发于先天性微小眼球震颤,这种震颤频率高,幅度小,不易观察,只有在眼底镜下才能发现,由于眼球经常处于高频、微小震颤状态,致使黄斑不能固视而产生弱视。 粟屋忍将微小斜视性弱视(microtropia amblyopia)也视为一种单独类型的弱视。由于微小斜视外观上不易发现,就诊时间晚,黄斑中心凹长期处于抑制状态,最易引起牢固的旁中心注视。根据视网膜解剖生理特点,黄斑中心凹视锐最高,稍偏离中心凹一点视锐度就明显下降,如果长期用旁中心注视,中心凹长期受抑制而导致弱视。
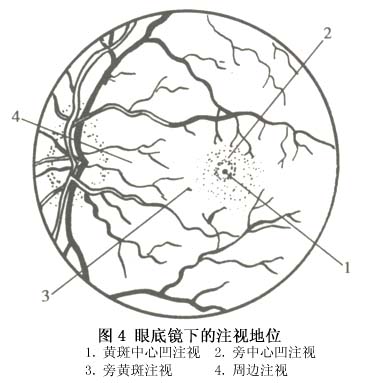
1.斜视性弱视(strabismic amblyopia) 斜视发生后,两眼不能同时注视指定目标,同一物体的物像不能同时落在两眼视网膜的对应点上,因而引起复视。另外,当斜视发生后,双眼黄斑注视不同目标,由于融合功能存在,大脑中枢将两眼黄斑所注视的两个截然不同的目标重叠在一起,因而产生混淆。因斜视引起的复视和混淆给患者带来极度不适,视中枢就主动抑制斜视眼黄斑输入的视觉冲动。当该黄斑长期处于被抑制状态后就会导致斜视性弱视的发生。 单眼斜视易发生弱视,而交替性斜视由于两眼存在交替注视和交替抑制,其抑制是暂时的,故不易形成弱视。 内斜视发病较早,常发生在双眼单视功能形成之前,所以弱视易发生。外斜视一般发病较晚,斜视眼黄斑抑制较轻,一旦斜视被矫正之后易恢复双眼单视功能。 这种弱视是斜视的后果,是继发的、功能性的,因而是可逆的,预后较好。但斜视发生得越早,弱视程度越深,如不及时治疗,治愈的可能性就很小。斜视性弱视从统计学上看有以下4个待点: (1)内斜视比外斜视的弱视发生率高。 (2)恒定性斜视比间歇性斜视的弱视发生率高。 (3)3岁以前出现斜视时弱视的发生率高,而且弱视不易治愈。 (4)单眼斜视持续时间越长,弱视程度越深。 2.屈光不正性弱视(ametmpic amhlyopia) 屈光不正性弱视多见于中高度远视及散光,由于在视觉发育的关键期(出生至3岁)及敏感期(6岁之前),没有给予正确的验光配镜,视网膜上的物像始终是模糊不清的,大脑中枢长期接受这种模糊的刺激,久之便可形成弱视。这种弱视由于两眼视力相等或接近,没有双眼融合障碍,不引起黄斑深度抑制,故在配戴合适眼镜后,两眼视力均会提高,是弱视治疗效果中最好的一种。 关于散光引起弱视的原因是角膜相互垂直的两条子午线的角膜曲率半径不等,外界物体的影像通过眼的屈光系统,特别是角膜,不能在视网膜上形成焦点而是形成焦线,无论眼如何调节,视网膜上始终不能形成清晰的影像,日久便会形成所谓的子午线性弱视。 3.屈光参差性弱视(anisometropic amblyopia) 双眼屈光度不等叫屈光参差。大多是远视,双眼球镜之差≧1.50D,柱镜之差≧1.0D。由于屈光参差太大,落在两眼视网膜上的物像清晰度和像的大小均不等(双眼屈光度每相差1.0D,双眼物像大小相差2%),视中枢易于接受物像较清晰一眼的视觉传导,而抑制来自屈光不正较大的眼球的物像,久而久之屈光度较高的一眼的物像被抑制而形成弱视。即使两眼的屈光不正完全矫正,但两眼视网膜上形成的物像大小不等,物像大小之差超过5%时视中枢就很难将这一大一小的物像融合成1个。所以屈光参差性弱视的形成是两眼视网膜物像的不等,视中枢融像困难所出现的主动性抑制屈光不正度数较高一眼物像传导的结果。 近视性屈光参差不易形成弱视,因为患者常用近视较轻的一眼视远,用近视程度较重的一眼视近。他们的注视性质一般为中心注视或旁中心注视,经屈光矫正后视力都能提高,但如果屈光参差太大,双眼出现明显的不等视,视中枢很难将双眼视网膜物像融合,不能形成双眼单视,则近视程度较重的一眼形成弱视。 早在1932年Ames从理论上和临床上将双眼不等视确定为一个独立领域。Lancaster对影像不等进行了系统研究。现在国外检查双眼影像不等的仪器很多,目前广为使用的是粟屋忍设计的不等视检查图,但它只能检查双眼视网膜上的像差,不能测定保持融合和立体视的阈值,而双眼不等视检查的目的是测定保持双眼单视功能所允许的双眼像差的阈值。我国刘蔼年、颜少明应用双眼视觉分为一级同时视、二级融合、三级立体视的经典理论及红绿互补原理设计研制的。双眼影像不等视检查图〃解决了同时可测得三项像差功能的问题,即视网膜像差功能、双眼融合像差功能、立体视双眼像差功能。 4.形觉剥夺性弱视(deprivation amblyopia) 在婴幼儿视觉发育的关键期(3岁以前)由于角膜病、先天性白内障、完全性上睑下垂及患眼病而进行遮盖治疗时所引起的弱视称为形觉剥夺性弱视。因为它是发生在婴幼儿视觉发育的关键期,会对视力造成极其严重的损害。因此必须强调尽早去除剥夺因素,尽早进行弱视治疗,否则这种弱视将成为不可逆性。von Noorden认为,8岁以上儿童视觉已基本成熟,能抵制产生弱视的因素,不会发生弱视。 5.先天性弱视(congenital amblyopia) 目前发病机制尚不清楚。von Noorden推测新生儿因急产、难产、助产等易发生视网膜黄斑部、视路出血,由此可能影响视功能的正常发育而导致弱视,而栗屋忍经临床观察、随访,发现新生儿视网膜黄斑出血能很快被吸收,并不会因此而引起弱视。 有些先天性弱视是继发于先天性微小眼球震颤,这种震颤频率高,幅度小,不易观察,只有在眼底镜下才能发现,由于眼球经常处于高频、微小震颤状态,致使黄斑不能固视而产生弱视。 粟屋忍将微小斜视性弱视(microtropia amblyopia)也视为一种单独类型的弱视。由于微小斜视外观上不易发现,就诊时间晚,黄斑中心凹长期处于抑制状态,最易引起牢固的旁中心注视。根据视网膜解剖生理特点,黄斑中心凹视锐最高,稍偏离中心凹一点视锐度就明显下降,如果长期用旁中心注视,中心凹长期受抑制而导致弱视。 发育性弱视患者应有单个字体和行列字体两种视力表检查。弱视治疗的目的是要使行字体视力变为正常。行字体视力不正常者不能算作弱视治愈。治疗一个时期后,如果单个字体的识别力变为正常而行字体视力仍不正常则预后不佳,获得的视力多不能维持。二者之间的差别越大,预后越差,二者的差别逐渐缩小,则预后良好。 治疗结束时,患者有无拥挤现象对于判断预后有相当价值。检查拥挤现象有临床意义,应当常规执行。 4.注视性质 弱视患者中有两种不同注视性质,即中心注视及旁中心注视。可用投射镜(projectoscope)检查。遮盖健眼,令患者用弱视眼直接注视投射镜中的黑星,检查者观看投射镜中的黑星是否正好位于患眼的黄斑中心凹上。用黄斑中心凹注视者称中心注视,用中心凹周边处视网膜注视则称旁中心注视。 关于旁中心注视的分类法,各家主张不一。Malik用投射镜将各家的分类法综合成为一个极为详细和全面的分类法。但这个分类法太繁琐复杂,不切合临床应用。我们同意用投射镜将注视性质分为4型:①中心注视——黄斑中心凹恰好在黑星中央,如果中心凹在黑星上轻微移动但不出黑星范围,则为不稳定中心注视;②旁中心凹注视——中心凹在黑星外但在3°环内;③黄斑注视——中心凹在3°环与5°环之间;④周边注视——中心凹在黄斑边缘部与视盘之间,偶有在视盘鼻侧者。这个分类法简明易记,也符合临床及科研应用(图3,4)。
发育性弱视患者应有单个字体和行列字体两种视力表检查。弱视治疗的目的是要使行字体视力变为正常。行字体视力不正常者不能算作弱视治愈。治疗一个时期后,如果单个字体的识别力变为正常而行字体视力仍不正常则预后不佳,获得的视力多不能维持。二者之间的差别越大,预后越差,二者的差别逐渐缩小,则预后良好。 治疗结束时,患者有无拥挤现象对于判断预后有相当价值。检查拥挤现象有临床意义,应当常规执行。 4.注视性质 弱视患者中有两种不同注视性质,即中心注视及旁中心注视。可用投射镜(projectoscope)检查。遮盖健眼,令患者用弱视眼直接注视投射镜中的黑星,检查者观看投射镜中的黑星是否正好位于患眼的黄斑中心凹上。用黄斑中心凹注视者称中心注视,用中心凹周边处视网膜注视则称旁中心注视。 关于旁中心注视的分类法,各家主张不一。Malik用投射镜将各家的分类法综合成为一个极为详细和全面的分类法。但这个分类法太繁琐复杂,不切合临床应用。我们同意用投射镜将注视性质分为4型:①中心注视——黄斑中心凹恰好在黑星中央,如果中心凹在黑星上轻微移动但不出黑星范围,则为不稳定中心注视;②旁中心凹注视——中心凹在黑星外但在3°环内;③黄斑注视——中心凹在3°环与5°环之间;④周边注视——中心凹在黄斑边缘部与视盘之间,偶有在视盘鼻侧者。这个分类法简明易记,也符合临床及科研应用(图3,4)。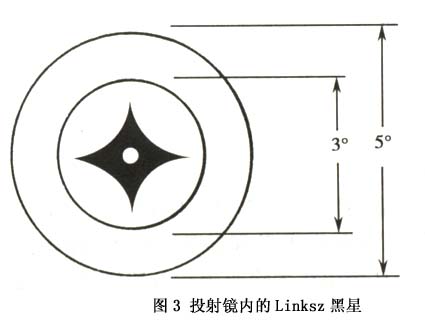
 旁中心注视可以是水平位也可以是垂直的,可以是稳定的也可以是游走性的,离黄斑中心凹越远,游走性越大。游走性旁中心注视的预后比稳定性旁中心注视者优越。一般趋势是注视点离中心凹越远,该弱视眼的视力越差。 没有投射镜者可用手电筒比较两眼的Kappa角,估计弱视眼为中心注视抑或旁中心注视。如为中心注视,则角膜光反射必位于两眼的相同位置,说明两眼Kappa角的大小和“正”“负”完全相同。如为旁中心注视,则两眼的Kappa角有显著差异。用手电筒估计注视性质,方法简便易行,不用特殊器械,但结果并非绝对准确,极轻度的旁中心注视不易察觉。 国外各家报道的旁中心注视的发生率极不一致(23%~82%)。 检查注视性质对估计预后及指导治疗有重要临床意义。如果患眼不能转变为中心注视则视力进步的可能性很小。这并不意味着注视点转为中心后视力就可以恢复正常和持久,但也不能否认中心注视是获得标准视力的基础。
旁中心注视可以是水平位也可以是垂直的,可以是稳定的也可以是游走性的,离黄斑中心凹越远,游走性越大。游走性旁中心注视的预后比稳定性旁中心注视者优越。一般趋势是注视点离中心凹越远,该弱视眼的视力越差。 没有投射镜者可用手电筒比较两眼的Kappa角,估计弱视眼为中心注视抑或旁中心注视。如为中心注视,则角膜光反射必位于两眼的相同位置,说明两眼Kappa角的大小和“正”“负”完全相同。如为旁中心注视,则两眼的Kappa角有显著差异。用手电筒估计注视性质,方法简便易行,不用特殊器械,但结果并非绝对准确,极轻度的旁中心注视不易察觉。 国外各家报道的旁中心注视的发生率极不一致(23%~82%)。 检查注视性质对估计预后及指导治疗有重要临床意义。如果患眼不能转变为中心注视则视力进步的可能性很小。这并不意味着注视点转为中心后视力就可以恢复正常和持久,但也不能否认中心注视是获得标准视力的基础。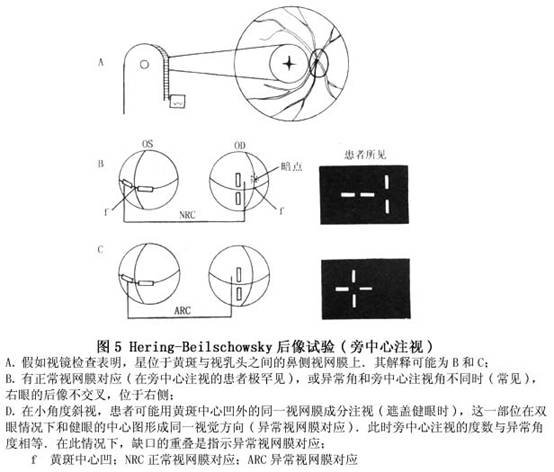 (2)视觉诱发电位(VEP):视网膜受光或特定图形刺激后产生神经兴奋,通过视路传导到视中枢。利用现代微电极技术及计算机技术,将这些电位活动记录下来,就可得出视觉诱发电位(VEP)。Wagner测试正常儿童和弱视儿童的P-VEP(图形VEP)发现,弱视眼的VEP潜伏期延长,振幅小于健眼,刺激双眼时振幅也不明显提高。用P-VEP测量弱视儿童非弱视眼的视觉诱发电位,可以发现弱视的对侧眼及已治愈的弱视眼,尽管视力完全正常,但VEP仍然表现异常,以P100波潜伏期明显延长为特征。 (3)VEP的临床应用:①研究婴幼儿的视觉发育:利用VEP检查婴幼儿空间辨别力,发现其发育很快,6个月可达成人水平;婴幼儿的时间频率辨别阈值较高,成熟的最早,说明婴幼儿在前6个月视系统发育从黄斑到大脑皮质是很快的。VEP在婴幼儿视功能检测中是新发展起来的可靠的方法。②弱视病理、生理机制探讨:弱视的动物模型实验表明,弱视的发生与视网膜上物像清晰度有关,幼年时在视网膜上的物像如始终是模糊的,那么就会导致弱视的发生(外周学说)。③检测立体视:许多专家报道VEP可能为立体视检测提供客观指标,正常人双眼同时接受刺激的VEP波幅比单眼高。Arden报道,正常立体视者两眼VEP波形相似,而无双眼视者可能发生相位颠倒。 (4)弱视、斜视的VEP表现: ①闪光VEP:即用闪光刺激诱发出来的VEP。多数学者认为弱视患者的闪光VEP是正常的。 ②图形VEP:多数学者认为弱视眼的图形VEP是异常的。主要表现为P1波潜时延长,振幅降低,P2波潜时缩短,此改变在中高空间频率图形刺激时尤为明显(图6)。弱视患者不仅有振幅降低,潜伏时间延长,而且还有波形改变。
(2)视觉诱发电位(VEP):视网膜受光或特定图形刺激后产生神经兴奋,通过视路传导到视中枢。利用现代微电极技术及计算机技术,将这些电位活动记录下来,就可得出视觉诱发电位(VEP)。Wagner测试正常儿童和弱视儿童的P-VEP(图形VEP)发现,弱视眼的VEP潜伏期延长,振幅小于健眼,刺激双眼时振幅也不明显提高。用P-VEP测量弱视儿童非弱视眼的视觉诱发电位,可以发现弱视的对侧眼及已治愈的弱视眼,尽管视力完全正常,但VEP仍然表现异常,以P100波潜伏期明显延长为特征。 (3)VEP的临床应用:①研究婴幼儿的视觉发育:利用VEP检查婴幼儿空间辨别力,发现其发育很快,6个月可达成人水平;婴幼儿的时间频率辨别阈值较高,成熟的最早,说明婴幼儿在前6个月视系统发育从黄斑到大脑皮质是很快的。VEP在婴幼儿视功能检测中是新发展起来的可靠的方法。②弱视病理、生理机制探讨:弱视的动物模型实验表明,弱视的发生与视网膜上物像清晰度有关,幼年时在视网膜上的物像如始终是模糊的,那么就会导致弱视的发生(外周学说)。③检测立体视:许多专家报道VEP可能为立体视检测提供客观指标,正常人双眼同时接受刺激的VEP波幅比单眼高。Arden报道,正常立体视者两眼VEP波形相似,而无双眼视者可能发生相位颠倒。 (4)弱视、斜视的VEP表现: ①闪光VEP:即用闪光刺激诱发出来的VEP。多数学者认为弱视患者的闪光VEP是正常的。 ②图形VEP:多数学者认为弱视眼的图形VEP是异常的。主要表现为P1波潜时延长,振幅降低,P2波潜时缩短,此改变在中高空间频率图形刺激时尤为明显(图6)。弱视患者不仅有振幅降低,潜伏时间延长,而且还有波形改变。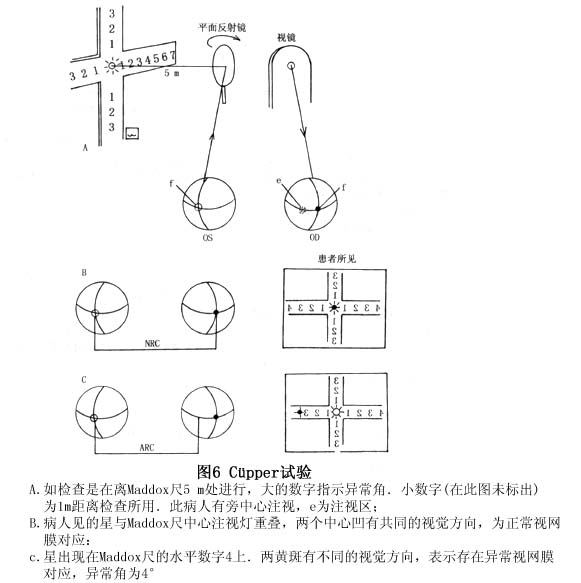 ③水平斜视VEP表现:国内阴正勤等利用人工单眼内斜猫模型,采用P-ERG及P-VEP观察20只从4~30周龄单眼内斜视猫的正常眼和斜视眼空间分辨力的发育过程。发现斜视眼P-VEP反应的降低在斜视1周后即可出现,随年龄增长其与正常眼差异增大,不能逆转。斜眼P-ERG反应下降主要发生在斜视发生的早期,生长发育后期视网膜空间分辨力有所提高,并趋向正常眼水平。阴氏认为斜视造成的功能损害同时涉及视网膜、视中枢,且视中枢受损严重。 国内郭静秋、赵堪兴等通过对内斜视弱视与外斜视弱视患儿进行全视野与半视野棋盘格翻转多导VEP研究,发现内斜视与外斜视眼VEP波幅均降低,潜时均延长,并发现斜视性弱视眼全视野图形刺激多导VEP地形图呈现半视野刺激效应。证实内斜弱视眼鼻侧视网膜在一定范围存在一定程度的抑制;外斜弱视眼颞侧视网膜在一定范围存在一定程度的抑制。同时半视野刺激斜视性弱视眼,内斜弱视眼呈现刺激颞侧视网膜的反应大于刺激鼻侧视网膜;外斜弱视眼呈现刺激鼻侧视网膜的反应大于刺激颞侧视网膜的反应。支持了内斜弱视眼鼻侧视网膜有抑制,外斜弱视眼颞侧视网膜有抑制的理论。屈光参差性弱视、屈光不正性弱视,全视野图形刺激未见半视野刺激效应,提示其发病机制与斜视性弱视不同。 (5)P-VEP与P-ERG的同步记录:P-VEP已被广泛应用于临床来检测视力和立体视觉,评估弱视的视皮层功能以及早期诊断弱视,监测治疗。P-ERG对弱视患者的诊断及监测治疗结果报道不一。但两者同步记录比单一的P-VEP或P-ERG检查提供了更全面的信息,有助于了解弱视病变对整个视系统的影响:探讨各级视觉组织的功能状况和变异,并可观察和分析彼此间的联系,如视网膜-视皮层的传导计时(RCT)等,特别有利于对各类弱视治疗效果的评估和神经生理学机制的探讨。Katsumi等应用稳态P-ERG和P-VEP同步记录,观察了正常人视网膜接受不同刺激野(上、下、鼻、颞侧)对视觉系统的影响效应,提示该方法在视路疾病中的诊断价值。阴正勤等采用P-ERG和P-VEP同步记录研究弱视,提出弱视眼的病理改变不仅在视中枢;而且视网膜神经节细胞也受影响,尤以分辨精细图形结构的X型细胞受损明显。 (6)全视野或半视野刺激多导视觉诱发电位地形图:多导VEPs(12~48个电极)能观察到刺激后的某一瞬时在整个头颅表面(尤其是遮盖视皮层的头颅表面)二维空间的VEPs分布和变化情况,在此基础上将各电极采集的电位值经计算机处理,相同极性及数值的点连接起来组成VEPs的等电位图,即多导VEPs地形图,可动态、形象、直观地显示视觉刺激后的脑电活动。 赵堪兴等研究表明,正常儿童双眼或单眼全视野刺激多导VEPs呈水平对称分布,内斜视性弱视全视野刺激患眼时,地形图有半视野刺激的效应,分布呈非对称状,而屈光参差性弱视全视野刺激多导VEPs呈对称分布,提示两者发病机制不同。 5.正电子发射断层扫描(PET) PET的基本原理是应用示踪剂
③水平斜视VEP表现:国内阴正勤等利用人工单眼内斜猫模型,采用P-ERG及P-VEP观察20只从4~30周龄单眼内斜视猫的正常眼和斜视眼空间分辨力的发育过程。发现斜视眼P-VEP反应的降低在斜视1周后即可出现,随年龄增长其与正常眼差异增大,不能逆转。斜眼P-ERG反应下降主要发生在斜视发生的早期,生长发育后期视网膜空间分辨力有所提高,并趋向正常眼水平。阴氏认为斜视造成的功能损害同时涉及视网膜、视中枢,且视中枢受损严重。 国内郭静秋、赵堪兴等通过对内斜视弱视与外斜视弱视患儿进行全视野与半视野棋盘格翻转多导VEP研究,发现内斜视与外斜视眼VEP波幅均降低,潜时均延长,并发现斜视性弱视眼全视野图形刺激多导VEP地形图呈现半视野刺激效应。证实内斜弱视眼鼻侧视网膜在一定范围存在一定程度的抑制;外斜弱视眼颞侧视网膜在一定范围存在一定程度的抑制。同时半视野刺激斜视性弱视眼,内斜弱视眼呈现刺激颞侧视网膜的反应大于刺激鼻侧视网膜;外斜弱视眼呈现刺激鼻侧视网膜的反应大于刺激颞侧视网膜的反应。支持了内斜弱视眼鼻侧视网膜有抑制,外斜弱视眼颞侧视网膜有抑制的理论。屈光参差性弱视、屈光不正性弱视,全视野图形刺激未见半视野刺激效应,提示其发病机制与斜视性弱视不同。 (5)P-VEP与P-ERG的同步记录:P-VEP已被广泛应用于临床来检测视力和立体视觉,评估弱视的视皮层功能以及早期诊断弱视,监测治疗。P-ERG对弱视患者的诊断及监测治疗结果报道不一。但两者同步记录比单一的P-VEP或P-ERG检查提供了更全面的信息,有助于了解弱视病变对整个视系统的影响:探讨各级视觉组织的功能状况和变异,并可观察和分析彼此间的联系,如视网膜-视皮层的传导计时(RCT)等,特别有利于对各类弱视治疗效果的评估和神经生理学机制的探讨。Katsumi等应用稳态P-ERG和P-VEP同步记录,观察了正常人视网膜接受不同刺激野(上、下、鼻、颞侧)对视觉系统的影响效应,提示该方法在视路疾病中的诊断价值。阴正勤等采用P-ERG和P-VEP同步记录研究弱视,提出弱视眼的病理改变不仅在视中枢;而且视网膜神经节细胞也受影响,尤以分辨精细图形结构的X型细胞受损明显。 (6)全视野或半视野刺激多导视觉诱发电位地形图:多导VEPs(12~48个电极)能观察到刺激后的某一瞬时在整个头颅表面(尤其是遮盖视皮层的头颅表面)二维空间的VEPs分布和变化情况,在此基础上将各电极采集的电位值经计算机处理,相同极性及数值的点连接起来组成VEPs的等电位图,即多导VEPs地形图,可动态、形象、直观地显示视觉刺激后的脑电活动。 赵堪兴等研究表明,正常儿童双眼或单眼全视野刺激多导VEPs呈水平对称分布,内斜视性弱视全视野刺激患眼时,地形图有半视野刺激的效应,分布呈非对称状,而屈光参差性弱视全视野刺激多导VEPs呈对称分布,提示两者发病机制不同。 5.正电子发射断层扫描(PET) PET的基本原理是应用示踪剂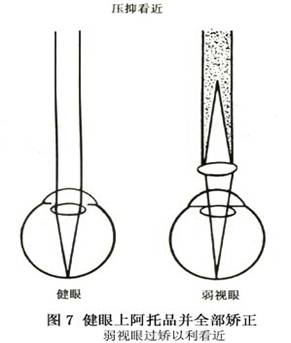 ②压抑主眼看远:主眼滴阿托品并在矫正镜片上过矫 3.00球镜使之看远不清,但能看近;弱视眼戴全部矫正镜片以便看远(图8)。
②压抑主眼看远:主眼滴阿托品并在矫正镜片上过矫 3.00球镜使之看远不清,但能看近;弱视眼戴全部矫正镜片以便看远(图8)。 ③完全压抑:主眼滴阿托品戴欠矫镜片,一般减去5.00球镜(可用负镜片或减少正镜片);弱视眼戴矫正镜片。这使主眼既不能看近也不能看远。 ④选择性压抑: A.调节性集合过强者:主眼滴阿托品,戴矫正镜片,弱视眼戴双光镜片促进看近并减轻或消除看近时的内斜。 B.维持巩固疗效:交替压抑双眼。主眼停用阿托品,配两副眼镜,一副右眼过矫 3.00球镜,一副左眼过矫 3.00,隔天交替戴这两副眼镜。患儿一天用右眼看远,隔1天用左眼看远,以防止弱视复发。 压抑看近是最常用的办法,压抑看远和完全压抑有时不能保证起作用,因为患儿只需摘除眼镜就可以用主眼看远。完全压抑为高度远视有效,摘除眼镜对患者不利,因为主眼应用阿托品看近不清,又欠矫了5.00屈光度,看远也模糊。 压抑疗法的最大缺点之一是它只适用于中度弱视,视力低于20/60时,患儿可能仍愿意用过
③完全压抑:主眼滴阿托品戴欠矫镜片,一般减去5.00球镜(可用负镜片或减少正镜片);弱视眼戴矫正镜片。这使主眼既不能看近也不能看远。 ④选择性压抑: A.调节性集合过强者:主眼滴阿托品,戴矫正镜片,弱视眼戴双光镜片促进看近并减轻或消除看近时的内斜。 B.维持巩固疗效:交替压抑双眼。主眼停用阿托品,配两副眼镜,一副右眼过矫 3.00球镜,一副左眼过矫 3.00,隔天交替戴这两副眼镜。患儿一天用右眼看远,隔1天用左眼看远,以防止弱视复发。 压抑看近是最常用的办法,压抑看远和完全压抑有时不能保证起作用,因为患儿只需摘除眼镜就可以用主眼看远。完全压抑为高度远视有效,摘除眼镜对患者不利,因为主眼应用阿托品看近不清,又欠矫了5.00屈光度,看远也模糊。 压抑疗法的最大缺点之一是它只适用于中度弱视,视力低于20/60时,患儿可能仍愿意用过

