概述
急性穿孔是胃溃疡最常见的严重的并发症之一,因溃疡穿孔而住院治疗的病例占溃疡病住院治疗的20%左右。有报道,胃溃疡穿孔的病死率为27%,年龄越大,病死率越高,超过80岁病死率可迅速上升。病死率与穿孔后手术治疗的时间长短有关,据报道穿孔6h后才行手术者,则术后病死率迅速增加。
病因
导致DU病人穿孔的因素很多,主要危险因素有: 1.紧张与劳累 精神过度紧张或劳累,会增加迷走神经兴奋,使溃疡加重而穿孔。 2.饮食过量 过量饮食使胃内压力增加,促使胃溃疡穿孔。 3.非类固醇抗炎药的应用 非类固醇抗炎药和GU、DU的穿孔密切相关。对应用此类药物治疗的患者进行观察,显示非类固醇抗炎药是DU穿孔的主要促进因素。 4.免疫抑制剂应用 尤其在器官移植患者中应用激素治疗,会促进DU穿孔的发生。 5.其他因素 包括患者年龄增加、慢性阻塞性肺疾病、创伤、大面积烧伤和多发性器官功能衰竭等。
发病机制
胃溃疡穿孔多发生于慢性溃疡的病理基础之上。在情绪紧张、疲劳、饮食或药物等因素作用下,胃溃疡活动期病变可逐渐加深,侵蚀胃壁,由黏膜至肌层,再至浆膜终至穿孔。穿孔多位于前壁,胃溃疡穿孔大都位于小弯前部或前上部。穿孔多为单发,偶可为多发穿孔。70%的穿孔直径小于0.5cm,1.0cm以上的穿孔占5%~10%。 溃疡穿孔后,胃内容物溢入腹腔,高度酸性或碱性的内容物可引起化学性腹膜炎。约6h后,可转变为细菌性腹膜炎。病原菌多为大肠埃希杆菌。后壁溃疡在侵蚀至浆膜层前,与邻近器官多已愈着,形成慢性穿透性溃疡,因而很少出现急性穿孔。
临床表现
急性溃疡穿孔病例70%有溃疡病史,15%可完全无溃疡病史,有15%病例在穿孔前数周可有短暂的上腹部不舒服。有溃疡病史者在穿孔前常有一般症状加重的病程,但少数病例可在正规内科治疗的进程中,甚至是平静休息或睡眠中发生。 DU穿孔的典型症状是突发性上腹剧痛,呈刀割样,可放射至肩部,很快扩散至全腹。有时消化液可沿右结肠旁沟向下流至右下腹,引起右下腹痛。病人常出现面色苍白、冷汗、肢体发冷、脉细等休克症状,伴恶心、呕吐。病人往往非常清楚地记得这次剧痛突发的确切时间。2~6h后,腹腔内大量渗液将消化液稀释,腹痛可稍减轻。再往后,由于发展至细菌性腹膜炎期而症状逐渐加重。 体征:病人呈重...[详细]
并发症
病情严重者可发生脓毒症或感染性休克。
实验室检查
1.血常规检查 (1)白细胞计数:白细胞计数多在(15~20)×109/L,以中性粒细胞增多为主。 (2)血红蛋白和红细胞:常因脱水,血液浓缩而升高。 2.血清淀粉酶 可中度升高,但血清淀粉酶肌酐清除率比值(CAM/CCr)在正常范围内。
其他辅助检查
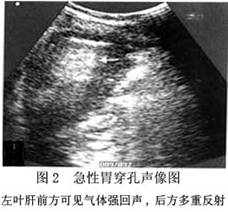
1.腹腔穿刺或灌洗 可得混浊液体,特别是抽得胃内容物有食物残渣与胆汁时,可立即作出诊断。 2.X线检查 立位腹部平片检查,80%病人膈下可见半月形的游离气体影(图1)。穿孔大、渗液多的病例可发现腹腔内液平,腹膜外脂肪线消失或模糊。 3.B超检查 病人仰卧时,可在肝前缘与腹壁间的肝前间隙显示气体强回声,其后方常伴有多重反射。坐位检查,通过肝可以在膈肌顶部与肝之间显示气体回声(图2)。...[详细]
诊断
根据病史、体检以及腹穿、X线腹部立位平片等,一般均可明确诊断。
治疗
有手术和非手术治疗两种方法。 1.非手术治疗 主要是通过胃肠减压减少漏出,加上抗生素控制感染,待溃疡穿孔自行闭合,腹腔渗液自行吸收。非手术治疗有较高的病死率,尤其溃疡穿孔患者年龄大,若因非手术治疗耽误太久的时间,再施行手术治疗将增加手术病死率。非手术治疗后半数病人仍有溃疡症状,最终还需手术,且再穿孔率可高达8.5%,此外有一定数量的误诊与漏诊。因此选择非手术治疗应掌握严格的适应证: ①穿孔小,空腹穿孔,渗出量不多,症状轻;②病人年轻,病史不详,诊断不肯定,临床表现较轻;③病人不能耐受手术或无施行手术条件者;④穿孔时间已超过24~72h,临床表现不重或已有局限趋势(可能形成脓肿)者。...[详细]
预后
目前没有相关内容描述。
预防
目前没有相关内容描述。

 3.B超检查 病人仰卧时,可在肝前缘与腹壁间的肝前间隙显示气体强回声,其后方常伴有多重反射。坐位检查,通过肝可以在膈肌顶部与肝之间显示气体回声(图2)。
3.B超检查 病人仰卧时,可在肝前缘与腹壁间的肝前间隙显示气体强回声,其后方常伴有多重反射。坐位检查,通过肝可以在膈肌顶部与肝之间显示气体回声(图2)。