概述
膀胱外翻(exstrophy of bladder)包括腹壁、脐、耻骨及生殖器畸形,表现为下腹壁和膀胱前壁缺损,膀胱后壁向前外翻,输尿管口显露,可见尿液喷出,这是一种少见的先天异常。Scheuke von Grafenberg(1597)首先描述本病临床所见,1780年Chaussier始用“膀胱外翻”一词(exstrophy of bladder)。Syme(1852)做了首例输尿管乙状结肠移植术,但9个月后患者死于肾盂肾炎。Nyman(1885)成功闭合5日龄新生儿膀胱外翻。Trendelenberg(1892)试用截骨术使耻骨靠近。Mickuliez(1897)关闭膀胱外翻时用回肠扩大膀...[详细]
病因
关于膀胱外翻的病因,目前多认为是由于胚胎发育时出现了误差,而非发育之某一阶段的停顿,因为人胚胎的发育通常不经过相应的膀胱外翻阶段。
发病机制
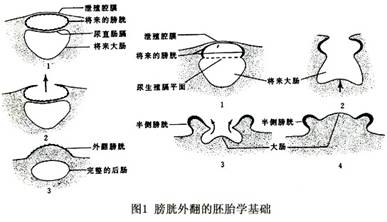
膀胱外翻畸形的胚胎学基础是泄殖腔膜的异常发育,阻碍中胚层组织向中间部移位,使下腹壁发育障碍。泄殖腔膜的破裂缺损,形成各种形式的膀胱外翻和尿道下裂(图1)。 膀胱外翻多为复合性畸形,常见的伴发畸形是尿道上裂和泄殖腔外翻。由于膀胱与尿道在胚胎发育中是同源同系的,所以最常见的复合畸形是膀胱外翻-尿道上裂。 此外,有的病人只有腹壁骨骼肌的发育缺损,而尿道发育是完整的,这种情况称为假性膀胱外翻(pseudo exstrophy);主要特点有脐带过长,脐部过低,直肠肌肉分散附着于耻骨上(图2)。...[详细]
临床表现
膀胱外翻较少见,多数患儿在幼年因泌尿道上行性感染而死亡。患儿下腹壁部分缺损,外翻膀胱黏膜裸露,色鲜红,异常敏感,易擦伤出血,可见双侧稍凸起的输尿管口阵发性排尿,衣裤湿渍,伴尿臭,下腹壁、会阴、大腿内侧皮肤可出现皮炎或湿疹。外翻膀胱大小差别很大。外翻膀胱黏膜早期光滑,可因长期暴露、机械摩擦形成绒毛、息肉或出现鳞状上皮化生,膀胱壁因逼尿肌纤维化而变厚、变硬。
并发症
患儿因腹壁肌肉发育异常可并发腹股沟疝;因耻骨联合分离,骨盆发育异常出现股骨外旋或髋关节脱位,患儿行走时呈摇摆步态。膀胱外翻患儿可伴有脊柱裂、蹄形肾、兔唇、腭裂、肛门前移、闭锁、脱肛等畸形。 男性患儿阴茎海绵体发育差,存在不同程度尿道上裂,龗头扁平,包皮堆积于腹侧。因阴茎海绵体分离较多加之阴茎上翘,故阴茎短小。可伴有隐睾。女性阴蒂分离,阴唇前连合在腹中线上分离两侧,阴道口前移。可生育,平产后易出现子宫脱垂。膀胱外翻远期并发症主要有膀胱输尿管反流,泌尿系统的反复感染和结石。
实验室检查
目前暂无相关资料
其他辅助检查
须注意伴发畸形,做静脉尿路造影了解上尿路情况,B超检查双肾、输尿管是否有畸形。行肾核素扫描,了解肾功能、肾血流情况。进行全面检查,了解心肺功能是否正常。
诊断
根据患儿症状、体征即可确诊: 1.患儿衣裤湿渍,伴尿臭,常呈摇摆步态。 2.下腹壁部分缺损,膀胱黏膜外翻,鲜红色,敏感、易出血,双输尿管口外露,阵发排尿,耻骨联合分离。 3.男婴伴尿道上裂,阴茎短小;女婴阴蒂、阴唇前连合分离。 4.伴有上尿路或全身其他脏器畸形。 5.排除假性膀胱外翻,膀胱上裂或重复外翻。
治疗
治疗的目的是保护肾功能,控制排尿,修复膀胱、腹壁及外生殖器。女性手术修复较男性容易。 由于膀胱壁纤维化和膀胱壁长期暴露而有水肿及慢性炎症,故应于生后72h内做单纯膀胱内翻缝合术。若不作骨盆截骨术可在膀胱放回到盆腔后于中线缝合筋膜及耻骨的纤维软骨组织。如耻骨联合间距过宽,估计不能缝合,则手术延期到出生后7~10天作骨盆截骨术及膀胱内翻缝合术。初期成功的缝合对日后膀胱容量及控制排尿非常重要。在膀胱内翻缝合时应留置膀胱造瘘管3~4周,不需放尿道支架管,术后3~4周应用Bryant牵引以防伤口裂开。如小儿恢复良好,到1.5~2.5岁时在麻醉下测量膀胱容量,如膀胱容量在60ml以上,可同时修...[详细]
预后
如不治疗2/3病例于20岁前死于肾积水及尿路感染。术后短期并发症包括尿道瘘、尿道狭窄及皮肤裂开。Lapor及Jeffs(1983)报道22例经功能性修复后,18例(86%)能控制排尿。Yerkes等对53例(其中35例典型膀胱外翻及18例尿道上裂)术后长期随访结果表明,18例能良好控制排尿,但其中72%均有膀胱排空差引起的一系列并发症,包括尿路感染10例、附睾炎2例以及膀胱结石4例。骨盆截骨术后仍可出现耻骨联合分离复发,Ozcan等(2000)随访10例患者14.8~49.5个月(平均34.6个月),9例均发生耻骨联合分离复发。
预防
目前暂无相关资料

 膀胱外翻多为复合性畸形,常见的伴发畸形是尿道上裂和泄殖腔外翻。由于膀胱与尿道在胚胎发育中是同源同系的,所以最常见的复合畸形是膀胱外翻-尿道上裂。 此外,有的病人只有腹壁骨骼肌的发育缺损,而尿道发育是完整的,这种情况称为假性膀胱外翻(pseudo exstrophy);主要特点有脐带过长,脐部过低,直肠肌肉分散附着于耻骨上(图2)。
膀胱外翻多为复合性畸形,常见的伴发畸形是尿道上裂和泄殖腔外翻。由于膀胱与尿道在胚胎发育中是同源同系的,所以最常见的复合畸形是膀胱外翻-尿道上裂。 此外,有的病人只有腹壁骨骼肌的发育缺损,而尿道发育是完整的,这种情况称为假性膀胱外翻(pseudo exstrophy);主要特点有脐带过长,脐部过低,直肠肌肉分散附着于耻骨上(图2)。


