概述
干燥综合征(Sjogren syndrome,SS)是一种侵犯外分泌腺体尤以侵犯唾液腺和泪腺为主的慢性自身免疫性疾病。主要表现为口、眼干燥,也可有多器官、多系统损害。受累器官中有大量淋巴细胞浸润,血清中多种自身抗体阳性。本综合征也称为自身免疫性外分泌腺病(autoimmune exocrine gland disease)、斯约格伦综合征、口眼干燥关节炎综合征。常与其他风湿病或自身免疫性疾病重叠(图1)。早在1933年,瑞典眼科医生斯约格伦报道了19例干燥性角膜炎伴口干燥症和类风湿关节炎的病例,并提出本病是一个系统性疾病。因此,在西方医学中称本病为Sjogren综合征。其后,各国学者也相继报道...[详细]
病因
1.遗传因素 (1)组织相容性抗原:近年来通过免疫遗传研究测定,某些主要组织相容性复合体(major histocompatibility complex,MHC)基因的频率在干燥综合征患者中增高。人的MHC也称人类白细胞抗原(human leucocyte antigen,HLA),与干燥综合征相关的为HLA-DR3、HLA-B8。这种相关性可因种族的不同而不同。据报道在西欧白人干燥综合征中与HLA-B8、DR3、DRW52相关,在希腊则与HLA-DR5相关,在日本则与HLA-DR53相关,我国干燥综合征与HLA-DR8相关。男性患者则与DRW52相关。研究发现HLA基因与干燥综合...[详细]
临床表现
女性发病多于男性,男女之比为1∶9。发病年龄多数为40~60岁,但青少年也可发病(图2~11)。 1.干燥性角、结膜炎 病人常有眼内异物感、灼热感、眼痒、眼干。在早期常出现泪液过多,随着病情发展,视物逐渐模糊、眼红、眼痛,晨起时睁眼困难,以后在异物刺激或情绪激动时,也不能产生泪液。 眼科检查可见角膜周围充血,有时可见泪腺肿大。晚期可并发角膜内小血管形成,伴有云翳,继而形成溃疡。有时可因穿孔或引起虹膜睫状体炎、全眼球炎、眼球内积脓而失明(图4)。 2.口腔干燥 病程早期病人常感唾液不足、口干或口中发粘,继之在进食时唾液缺少。味觉减退,舌及口角碎裂疼痛,咀嚼和...[详细]
并发症
可发生腮腺或颌下腺肿大,角膜炎,视力下降甚至失明;可发生慢性支气管炎及间质性肺炎,萎缩性胃炎;肝脾肿大,慢性活动性肝炎,远端肾小管酸中毒和低钾性麻痹,肾性糖尿病,尿崩症,肾病,肾小球肾炎等;紫癜,桥本甲状腺炎,雷诺现象;中枢神经受损引起癫痫,精神异常;还可并发淋巴瘤,关节炎,肌炎等。
实验室检查
1.血常规 半数病人可出现轻度正细胞性正色素性贫血,个别病人可出现轻度白细胞减少。 2.生化学检查 半数病人可出现血浆白蛋白降低,球蛋白增高。球蛋白升高为多株峰型,主要在γ球蛋白部分,亦可有α或β球蛋白增高。球蛋白可高达40~60dl,合并多发性肌炎及系统性硬化症者更为明显。 3.免疫学检查 IgM、IgA和分泌型IgA升高,个别病人可发现有巨球蛋白和冷凝集素。由于血液中存有IgG及其复合物,故有时血液黏稠度增加。 50%~60%的病人抗SSA抗体和(或)抗SSB抗体阳性。半数以上病人类风湿因子阳性。约有33%的病人抗甲状腺和抗平滑肌抗体阳性。凡是抗甲状腺抗...[详细]
其他辅助检查
1.X线检查 (1)腮腺造影:自腮腺导管注入40%碘化油2~3ml,可显示出主导管不规则扩张和狭窄,边缘不整齐,分支导管亦有不同程度的扩张,3~4级小腺管数目明显减少或消失。严重者显示腮腺体实质破坏,碘油潴留,腺泡呈点状、小球状或棉团样扩张。 (2)胸部摄片或CT检查:肺部改变多种多样,有广泛网状、结节状或斑片状浸润病灶,以肺底部为著,肺门淋巴结肿大,有时可合并肺炎、胸膜炎或肺不张等(图12)。 (3)骨骼摄片:四肢小关节改变为骨质疏松。 2.腮腺ECT检查 用放射性核素99m锝静脉注射后行腮腺正位扫描,观察其形态、大小。由于唾液能浓集99m锝,因...[详细]
诊断
诊断本综合征的诊断要根据口、眼干燥的症状,以及泪腺、唾液腺的分泌检查,腮腺造影检查和组织学检查来确定。以下诊断标准可供参考: 1.口干燥症的诊断标准有口干及以下试验异常: (1)唾液流率唾液腺有病变时,未经刺激的自然唾液流率减少。各年龄组的正常值有差异,平均每分钟>0.6ml,老年人更低。 (2)腮腺造影腮腺病变时导管及小腺体有破坏现象。 (3)唇腺炎下唇活检腺体组织中可有淋巴细胞浸润。凡有50个或更多的细胞聚集成堆者称为灶,有1个或1个以上灶性细胞浸润者为异常。 (4)核素造影唾液腺功能低下时,其摄取及排泄均低于正常。 以上应排除老...[详细]
治疗
1.西医治疗 干燥综合征的治疗要针对其临床的不同阶段,控制病情进展,避免或减少多系统损害。 (1)一般治疗:适当休息,保证充足的睡眠,避免过劳,戒烟酒,室内保持一定湿度,预防上呼吸道感染。 (2)干燥性角膜炎的治疗:用0.5%甲基纤维素滴眼以形成人工泪液,可以使约50%的患者缓解症状,防止眼部并发症。对尚保存部分泪腺功能的患者,用电凝固法闭塞鼻泪管可使有限泪液聚积,缓解干燥症状。可的松眼膏有促使角膜溃疡穿孔的可能,应避免应用。 (3)口腔干燥的治疗:可用液体湿润口腔,缓解症状;口腔唾液减少易发生感染,常见念球菌感染,局部用制霉菌素。平时注意口腔卫生,定期...[详细]
预后
本病预后相对较好,虽有多系统损害,但经恰当治疗多可以缓解。

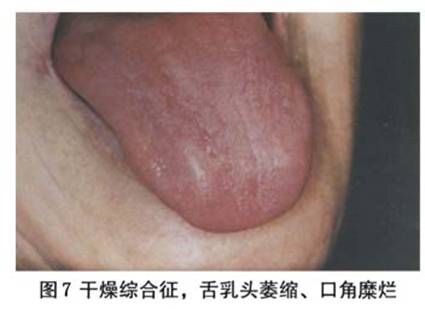
 2.口腔干燥 病程早期病人常感唾液不足、口干或口中发粘,继之在进食时唾液缺少。味觉减退,舌及口角碎裂疼痛,咀嚼和吞咽困难等。夜间可因口干而致醒。由于病人口干而饮水过多,可表现类似尿崩症。食物黏附到干燥的口腔黏膜上,可发生口腔黏膜剥离及口腔出血,有时可发生白色念珠菌感染。由于唾液减少,易发生龋齿。口腔检查常发现舌系带周围唾液腺缺如,按摩唾液腺体亦不见分泌唾液(图5,6,7)。
2.口腔干燥 病程早期病人常感唾液不足、口干或口中发粘,继之在进食时唾液缺少。味觉减退,舌及口角碎裂疼痛,咀嚼和吞咽困难等。夜间可因口干而致醒。由于病人口干而饮水过多,可表现类似尿崩症。食物黏附到干燥的口腔黏膜上,可发生口腔黏膜剥离及口腔出血,有时可发生白色念珠菌感染。由于唾液减少,易发生龋齿。口腔检查常发现舌系带周围唾液腺缺如,按摩唾液腺体亦不见分泌唾液(图5,6,7)。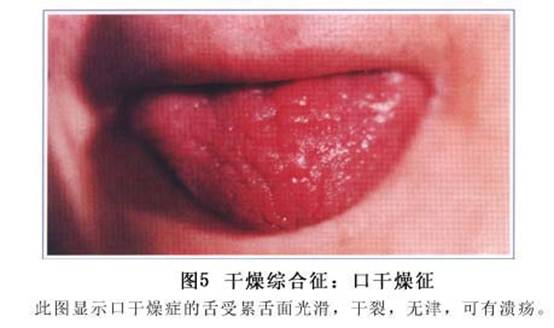

 3.腮腺肿大 不到1/3的病人可出现腮腺肿大,多数病人感觉局部轻度不适。腮腺质地坚硬,无触痛,但在继发感染时可有触痛。腮腺肿大以单纯口、眼干燥型居多。腮腺造影显示,几乎都有不同程度的腮腺腺管节段性扩张或狭窄。腮腺肿大可能是由于钙化或继发感染所致,易误诊为腮腺炎。腮腺肿大每次发作均可出现不同程度的发热,这可能是疾病本身急性发作或者由于继发感染所致(图8)。
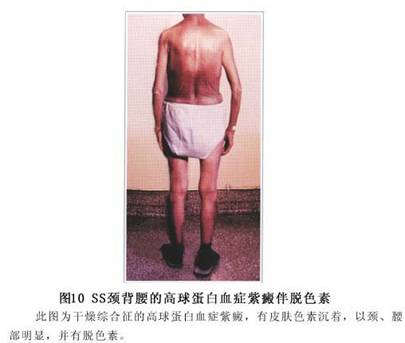
3.腮腺肿大 不到1/3的病人可出现腮腺肿大,多数病人感觉局部轻度不适。腮腺质地坚硬,无触痛,但在继发感染时可有触痛。腮腺肿大以单纯口、眼干燥型居多。腮腺造影显示,几乎都有不同程度的腮腺腺管节段性扩张或狭窄。腮腺肿大可能是由于钙化或继发感染所致,易误诊为腮腺炎。腮腺肿大每次发作均可出现不同程度的发热,这可能是疾病本身急性发作或者由于继发感染所致(图8)。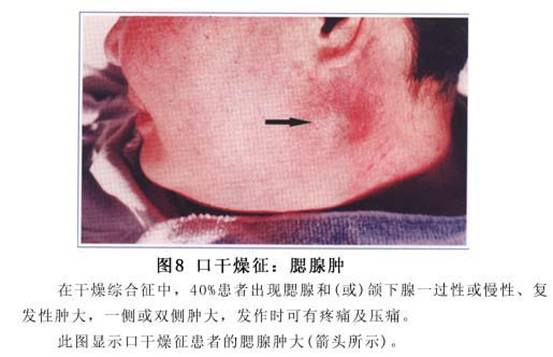 4.耳鼻喉表现 随着病情发展,干燥性改变常可累及耳、鼻、喉部位分泌黏液的黏膜,因而引起鼻衄、鼻腔干燥结痂、黏膜萎缩、嗅觉不灵、喉咙干燥疼痛不适、声音嘶哑。少数病人可发生鼻中隔穿孔,易误诊为韦格内(Wegener)肉芽肿。 5.关节表现 多数病人可有关节症状,表现为关节疼痛、肿胀,少数有关节腔积液,有时也可出现关节周围肌肉疼痛与肌肉萎缩。关节肿痛大多先于干燥症状出现数月甚至数年,也可先有口眼干燥,而在多年之后出现关节症状。 6.呼吸系统表现 喉、气管、支气管可以发生淋巴细胞与浆细胞浸润,腺体萎缩,因而可引呼吸道黏膜萎缩,最后导致严重的干咳或者粘痰不易咳出。随着病情进展,往往可引起肺部反复感染、支气管扩张、弥漫性肺纤维化,有时还可发生胸腔积液。即使单纯口眼干燥型,也常伴有纤维性肺泡炎。病情后期可发生肺动脉高压而导致肺心病。 7.消化道表现 除口腔症状外,重症病人由于环状软骨后食管狭窄和食管黏膜干燥,食管蠕动障碍,可出现吞咽困难。个别病人可发生食管炎、慢性萎缩性胃炎、恶性贫血或慢性胰腺炎等。约10%的病人可发生自身免疫性肝炎、原发性胆汁淤滞性肝炎及隐匿性肝硬化。 8.泌尿系统表现 肾功能异常,主要影响肾小管功能。约1/4的病人伴有肾小管性酸中毒。其他肾小管功能异常包括肾性尿崩症、多种氨基酸尿、肾小管再吸收尿酸功能障碍、高尿磷症等。肾小管功能障碍可能由间质性肾炎、慢性肾盂肾炎或高γ球蛋白血症所引起。少数病人可发生肾小球肾炎和肾动脉炎,荧光免疫检查可见肾小球基底膜有IgM和C3沉淀。 9.神经肌肉系统表现 个别病人可发生孤立性颅神经瘫痪,有时也可发生多发性颅神经及周围神经病变。近半数病人有神经衰弱。也有的病人可发生肌炎与重症肌无力等。 10.皮肤黏膜表现 由于汗腺部分或完全萎缩,半数以上病人可有皮肤干燥、部分或完全性无汗,1/3的病人可出现外阴和阴道干燥,严重病人可有阴道灼热感或性交困难。妇科检查可见黏膜干燥,有时可出现红斑。生殖器干燥症往往与严重的口腔干燥症同时发生。约10%的病人可出现非血小板减少性紫癜,此乃高γ球蛋白血症所致。紫癜一般成批反复出现,呈圆形,粉红色,多见于下肢(图9,10)。
4.耳鼻喉表现 随着病情发展,干燥性改变常可累及耳、鼻、喉部位分泌黏液的黏膜,因而引起鼻衄、鼻腔干燥结痂、黏膜萎缩、嗅觉不灵、喉咙干燥疼痛不适、声音嘶哑。少数病人可发生鼻中隔穿孔,易误诊为韦格内(Wegener)肉芽肿。 5.关节表现 多数病人可有关节症状,表现为关节疼痛、肿胀,少数有关节腔积液,有时也可出现关节周围肌肉疼痛与肌肉萎缩。关节肿痛大多先于干燥症状出现数月甚至数年,也可先有口眼干燥,而在多年之后出现关节症状。 6.呼吸系统表现 喉、气管、支气管可以发生淋巴细胞与浆细胞浸润,腺体萎缩,因而可引呼吸道黏膜萎缩,最后导致严重的干咳或者粘痰不易咳出。随着病情进展,往往可引起肺部反复感染、支气管扩张、弥漫性肺纤维化,有时还可发生胸腔积液。即使单纯口眼干燥型,也常伴有纤维性肺泡炎。病情后期可发生肺动脉高压而导致肺心病。 7.消化道表现 除口腔症状外,重症病人由于环状软骨后食管狭窄和食管黏膜干燥,食管蠕动障碍,可出现吞咽困难。个别病人可发生食管炎、慢性萎缩性胃炎、恶性贫血或慢性胰腺炎等。约10%的病人可发生自身免疫性肝炎、原发性胆汁淤滞性肝炎及隐匿性肝硬化。 8.泌尿系统表现 肾功能异常,主要影响肾小管功能。约1/4的病人伴有肾小管性酸中毒。其他肾小管功能异常包括肾性尿崩症、多种氨基酸尿、肾小管再吸收尿酸功能障碍、高尿磷症等。肾小管功能障碍可能由间质性肾炎、慢性肾盂肾炎或高γ球蛋白血症所引起。少数病人可发生肾小球肾炎和肾动脉炎,荧光免疫检查可见肾小球基底膜有IgM和C3沉淀。 9.神经肌肉系统表现 个别病人可发生孤立性颅神经瘫痪,有时也可发生多发性颅神经及周围神经病变。近半数病人有神经衰弱。也有的病人可发生肌炎与重症肌无力等。 10.皮肤黏膜表现 由于汗腺部分或完全萎缩,半数以上病人可有皮肤干燥、部分或完全性无汗,1/3的病人可出现外阴和阴道干燥,严重病人可有阴道灼热感或性交困难。妇科检查可见黏膜干燥,有时可出现红斑。生殖器干燥症往往与严重的口腔干燥症同时发生。约10%的病人可出现非血小板减少性紫癜,此乃高γ球蛋白血症所致。紫癜一般成批反复出现,呈圆形,粉红色,多见于下肢(图9,10)。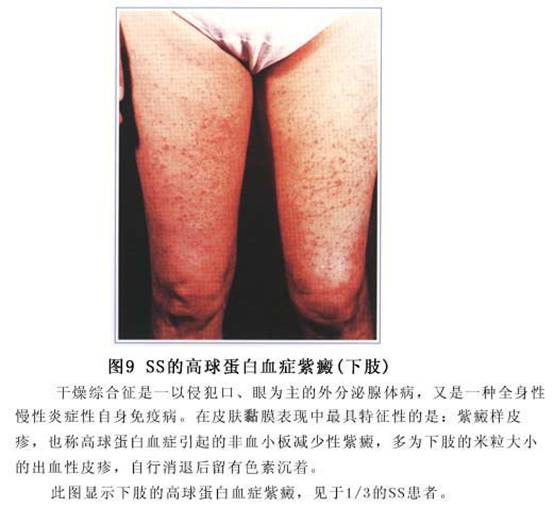
 11.心血管系统改变 部分病人可出现心包炎、心肌炎、充血性心力衰竭等。 12.其他 部分病人可伴有系统性红斑狼疮、硬皮病、皮肌炎、多动脉炎、脉管炎、慢性淋巴细胞性甲状腺炎、周期性发热等病的临床表现。另外,本病与系统性红斑狼疮一样。也易发生青霉素等多种药物过敏。 晚期可出现淋巴瘤。淋巴瘤分唾液腺内淋巴瘤和唾液腺外淋巴瘤。唾液腺外淋巴瘤多不累及泪腺和唾液腺。并发淋巴瘤时,唾液腺较前明显增大,其他部位淋巴结也明显增大,严重者可发生非血小板减少性紫癜,肝脾较前明显增大,神经病变或雷诺现象也较前加重。另外,还可合并瓦尔斯超姆(Walstrom)巨球蛋白血症、胸腺瘤、急性粒细胞白血病。若免疫电泳发现。IgM下降,临床上即使无淋巴瘤的特征,也应高度怀疑有恶变的可能,因恶变时或恶变前可出现IgM下降。
11.心血管系统改变 部分病人可出现心包炎、心肌炎、充血性心力衰竭等。 12.其他 部分病人可伴有系统性红斑狼疮、硬皮病、皮肌炎、多动脉炎、脉管炎、慢性淋巴细胞性甲状腺炎、周期性发热等病的临床表现。另外,本病与系统性红斑狼疮一样。也易发生青霉素等多种药物过敏。 晚期可出现淋巴瘤。淋巴瘤分唾液腺内淋巴瘤和唾液腺外淋巴瘤。唾液腺外淋巴瘤多不累及泪腺和唾液腺。并发淋巴瘤时,唾液腺较前明显增大,其他部位淋巴结也明显增大,严重者可发生非血小板减少性紫癜,肝脾较前明显增大,神经病变或雷诺现象也较前加重。另外,还可合并瓦尔斯超姆(Walstrom)巨球蛋白血症、胸腺瘤、急性粒细胞白血病。若免疫电泳发现。IgM下降,临床上即使无淋巴瘤的特征,也应高度怀疑有恶变的可能,因恶变时或恶变前可出现IgM下降。 6.唾液流量测定 先在腮腺管开口处放一个小杯,再向舌边滴柠檬液数滴,5min后收集左右腮腺分泌液,少于0.5ml者为阳性;再咀嚼石蜡4g,并测定10min所分泌的唾液量,正常值为10~20ml,本病患者则减少。
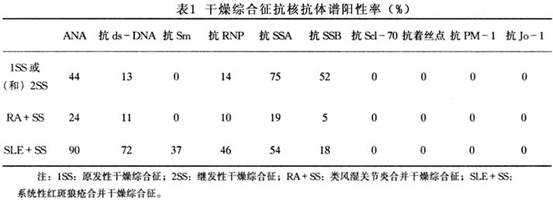
6.唾液流量测定 先在腮腺管开口处放一个小杯,再向舌边滴柠檬液数滴,5min后收集左右腮腺分泌液,少于0.5ml者为阳性;再咀嚼石蜡4g,并测定10min所分泌的唾液量,正常值为10~20ml,本病患者则减少。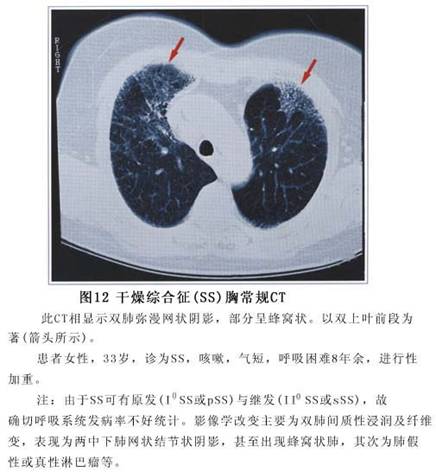 (3)骨骼摄片:四肢小关节改变为骨质疏松。 2.腮腺ECT检查 用放射性核素99m锝静脉注射后行腮腺正位扫描,观察其形态、大小。由于唾液能浓集99m锝,因而可同时收集唾液标本,测定其放射性计数,以反映唾液腺的功能。本病唾液腺功能低下(表1)。
(3)骨骼摄片:四肢小关节改变为骨质疏松。 2.腮腺ECT检查 用放射性核素99m锝静脉注射后行腮腺正位扫描,观察其形态、大小。由于唾液能浓集99m锝,因而可同时收集唾液标本,测定其放射性计数,以反映唾液腺的功能。本病唾液腺功能低下(表1)。