概述
先天性巨结肠(congenital megacolon,Hirschsprung’s disease)是由于直肠或结肠远端的肠管持续痉挛,粪便淤滞于近端结肠,以致肠管扩张、肥厚,是小儿常见的消化道畸形。国外统计本病的发病率为每5000人中可见一例。国内统计占消化道畸形第2位。病人约90%为男孩,首次就诊多在新生儿期。
病因
远端结肠肠壁肌间神经丛的神经节细胞减少或缺如,是引起先天性巨结肠的病因。
发病机制
病变好发于乙状结肠及直肠交界处,无神经节细胞的肠段从直肠向近端延伸的距离长短不一,可以是长的,个别病例可波及全部结肠,极少的情况下是很短的。无神经节细胞的肠段在肉眼或X线下均可显示正常,因此欲肯定有无神经节细胞,有赖于直肠活检。由于病变部位的肠管缺乏正常蠕动,经常处于痉挛状态,形成功能性肠梗阻,使粪便通过发生困难。由于粪便不能顺利地进入直肠,壶腹部常空虚,不能刺激直肠壁的感受器以引起正常的排便反射。因此,痉挛肠管的近端由于长期淤积大量粪便和气体,使肠壁逐渐肥厚,肠腔扩张,形成了巨结肠(图1)。故本病的主要病变在于远端的痉挛肠段,而巨大的结肠不过是功能性肠梗阻的后果。 巨结肠的...[详细]
临床表现
1.新生儿和婴幼儿 正常新生儿几乎全部在出生后24h内排出第一次胎便。患儿则表现为生后不排胎便,开始排胎便及排空时间均推迟。出生后2~3天内出现部分甚至完全性肠梗阻症状。患儿呕吐,吐物含胆汁或粪便样液体,并有腹胀及便秘。肛门指诊或用温盐水洗肠,可排出大量胎便及气体,症状缓解。缓解数天后,腹胀、便秘又复出现,又需洗肠才能排便。体检可完全正常,有时可扪到扩张的肠管横贯于上腹部。如果看到有从右向左的蠕动波,可以推测是在无神经节细胞肠段近端扩张的横结肠。腹胀缓解后可以进食,惟多数患儿由于呕吐、拒食而体重不增,发育较差。 在新生儿,也可能以腹泻为突出症状而伴有肠梗阻,经常便秘与腹泻交替出现...[详细]
并发症
小肠结肠炎是先天性巨结肠最严重的并发症,以新生儿期多见。发病较急、高热、吐泻,梗阻肠腔内积存大量肠液可导致严重脱水、酸中毒和休克,病死率可高达30%。其他并发症有肠梗阻、肠穿孔、营养不良、发育延迟等。
实验室检查
肛门直肠测压:将气球置肛门壶腹部充气,可见随内压的上升正常小儿的内括约肌开始松弛,而巨结肠患儿的内括约肌紧缩,无松弛反射。
其他辅助检查
1.X线钡灌肠检查 以少量钡剂灌肠后拍正侧位片,可显示典型的痉挛肠段和扩张肠段;移行区呈锯齿状变化,是因为强烈的肠蠕动使钡灌肠影呈现不规则的收缩环,钡剂不能排空。 2.直肠活检 对拟诊为巨结肠而X线检查未能确诊的新生儿,还可作直肠活检,协助诊断。目前活检主要有两种方法:一为组织形态学方法,观察神经节细胞和节前纤维的变化;二为组织化学检查,主要是测定乙酰胆碱酯酶的活性。
诊断
1.病史及体征 新生儿出生后即有便秘、腹胀、呕吐等表现,经肛门指检或洗肠而缓解,但不久腹胀便秘又复出现,应考虑巨结肠的可能。患儿常有营养不良和贫血。腹部高度膨胀可见肠型,肛门指检直肠壶腹部空虚。 2.X线所见 X线钡灌肠检查至今仍为主要的临床诊断方法。以少量钡剂灌肠后拍正侧位片,可显示典型的痉挛肠段和扩张肠段;移行区呈锯齿状变化,是因为强烈的肠蠕动使钡灌肠影呈现不规则的收缩环,钡剂不能排空。此法在婴幼儿中阳性率甚高,而在新生儿期往往不能明显对比出其痉挛段与扩大段的变化。故对可疑的新生儿病例,需定期行钡灌肠复查。 3.直肠活检 对拟诊为巨结肠而X线检查未能确诊的新生...[详细]
治疗
1.内科治疗 对轻型的先天性巨结肠患儿或有全身感染症状,手术无法耐受者可用非手术疗法维持营养和发育。用缓泻剂或定时用生理盐水灌肠,以避免粪便淤积。 2.结肠造瘘术 当患儿发生急性肠梗阻,或有肠穿孔、腹膜炎趋向,或伴有小肠结肠炎,或是全结肠无神经节症,应行结肠造瘘术。造口部位应尽量选择靠近扩张肠管作单口造瘘。 3.手术治疗 新生儿期患儿应尽量保守治疗,待1岁左右再做根治手术。成人期患者症状加重,经保守治疗无效者亦应行根治术。根治手术要求切除距肛门齿状线1~2cm处以上的狭窄直肠及狭窄段上5cm以上的扩张结肠。常用的术式有下面3种: (1)拖出型直肠、乙状...[详细]
预后
术后需早期作扩肛,并连续随访,以提高远期疗效。
预防
目前尚无相关资料。

 巨结肠的肉眼解剖所见与临床症状,均取决于缺乏神经节肠管的水平和病人的年龄。新生儿期常因病变段肠管痉挛而出现全部结肠甚至小肠极度扩张,肠壁变薄,但因病程较短尚无巨结肠的典型肠壁肥厚变化。偶可并发肠穿孔,多发生在盲肠或乙状结肠,即痉挛狭窄肠段的近端。年龄越大,结肠的扩张和肥厚越明显,并越趋于局限。最近Howard等研究了19例巨结肠病肠管上自主神经的分布,发现在无神经节细胞肠段的胆碱能神经纤维比正常的多得多。作者们认为增多的胆碱能神经与远端肠管的痉挛状态有关。
巨结肠的肉眼解剖所见与临床症状,均取决于缺乏神经节肠管的水平和病人的年龄。新生儿期常因病变段肠管痉挛而出现全部结肠甚至小肠极度扩张,肠壁变薄,但因病程较短尚无巨结肠的典型肠壁肥厚变化。偶可并发肠穿孔,多发生在盲肠或乙状结肠,即痉挛狭窄肠段的近端。年龄越大,结肠的扩张和肥厚越明显,并越趋于局限。最近Howard等研究了19例巨结肠病肠管上自主神经的分布,发现在无神经节细胞肠段的胆碱能神经纤维比正常的多得多。作者们认为增多的胆碱能神经与远端肠管的痉挛状态有关。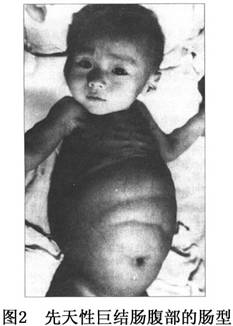 2.年长儿和成人 有些年长儿和成人对此病耐受性好,可以活到较大年龄。顽固性便秘是主要的病史,有的2周才解一次大便,经常依靠泻药排便,而且泻药越来越不起作用。体检可见面色苍白,营养不良,腹部突出,两腿细长。偶见急性肠功能不全。病人发展到完全性肠梗阻而就医。Meyer报道一例37岁男性病人,每天必须服3两矿物油,最后发生盲肠憩室穿孔,其神经节细胞缺如一直达到横结肠的水平。偶见无神经节细胞肠段只限于肛门括约肌的内侧(超短型巨结肠病),患者可有大便失禁。这种情况除非做特别低位的肠活检来证实,否则因找见神经节细胞而误诊为正常。
2.年长儿和成人 有些年长儿和成人对此病耐受性好,可以活到较大年龄。顽固性便秘是主要的病史,有的2周才解一次大便,经常依靠泻药排便,而且泻药越来越不起作用。体检可见面色苍白,营养不良,腹部突出,两腿细长。偶见急性肠功能不全。病人发展到完全性肠梗阻而就医。Meyer报道一例37岁男性病人,每天必须服3两矿物油,最后发生盲肠憩室穿孔,其神经节细胞缺如一直达到横结肠的水平。偶见无神经节细胞肠段只限于肛门括约肌的内侧(超短型巨结肠病),患者可有大便失禁。这种情况除非做特别低位的肠活检来证实,否则因找见神经节细胞而误诊为正常。

