-
科室:
妇科
-
别名:
pregnancy complicating cancer of the cervix
-
症状:
胎心音消失
胎动改变
妊娠早期阴道出血
-
发病部位:
暂无
-
多发人群:
18岁以前有性生活、多个性伴侣、多孕多产、吸烟、配偶性生活混乱、患有重度宫颈糜烂为多发人群
-
相关疾病:
妊娠合并症
妊娠合并子宫颈癌不仅指妊娠期,在产后1年内所发现的子宫颈癌病人亦都应归属于这一范畴,因为这些病人实际上在孕期已经发病,只是由于癌瘤较早或因其他原因未被发现而已。由于宫颈癌多发生于生育能力减退、40岁以上妇女,所以妊娠合并子宫颈癌者较少见。
病因尚未完全明确,根据大量流行病学资料和相关研究认为与以下因素相关: 1.初次性生活时间及性伴侣数目 初次性生活过早及多个性伴侣(性生活紊乱)与宫颈癌密切相关。初次性交年龄在16岁者,其发病相对危险性为20岁以上者的2倍;宫颈癌患者较对照组有更多的性伴侣且患病的危险性直接与性伴侣数呈正相关。 2.性卫生及分娩次数 经期及产褥期卫生不良者与对照组间的相对危险度(RR)为2.27;阴道分娩次数≥4次者较≤1次者发病危险性增加2倍。 3.病毒感染 人乳头瘤病毒(HPV)感染是宫颈癌主要危险因素。已证实HPV中有20余种亚型与女性生殖道病变相关,其中高危型(HPV16、18、31、33等)主要导致宫颈上皮内瘤样病变(CIN)Ⅱ、Ⅲ及宫颈癌发生;宫颈鳞癌中以HPV16检出率最高,腺癌以HPV18型最常见。HPV16/18型感染者病变进展危险性增高。单纯疱疹病毒Ⅱ型、人巨细胞病毒、衣原体等感染与宫颈癌有较强的相关性,随感染种类增加,宫颈癌发病危险性增高。 4.其他 口服避孕药时间长(≥8年)宫颈癌发病危险性增高。吸烟可抑制机体免疫功能,增加感染机会,有促癌可能;男性配偶性病史、性伴侣增多及阴茎癌配偶等均可增加宫颈癌发病。 综上所述,宫颈癌的发病与多种因素相关,各因素间有无协同或对抗作用尚待进一步研究。[收起]
病因尚未完全明确,根据大量流行病学资料和相关研究认为与以下因素相关: 1.初次性生活时间及性伴侣数目 初次性生活过早及多个性伴侣(性生活紊乱)与宫颈癌密切相关。初次性交年龄在16岁者,其发病相对危险性为20岁以上者的2倍;宫颈癌患者较对照组有更多的性伴侣且患病的危险性直接与性伴侣数呈正相关。 2.性卫生及分娩次数 经期及产褥期卫生不良者与对照组间的相对危险度(RR)为2.27;阴道分娩次数≥4次者较≤1次者发病危险性增加2倍。 3.病毒感染 人乳头瘤病毒(HPV)感染是宫颈癌主要危险因素。已证实HPV中有20余种亚型与女性生殖道病变相关,其中高危型(H...[详细]
和非孕期一样,妊娠合并子宫颈癌的病理类型以鳞癌为最多见,其次为腺癌、腺鳞癌及黏液腺癌等。妊娠期宫颈上皮可发生不同程度的变化,如基底细胞增生、鳞状上皮化生、不典型增生等,容易与原位癌相混淆。同时在妊娠期子宫内膜腺体增生、腺体上皮增生或腺瘤样增生,也可被误诊为腺癌。因此在做出诊断前应特别提高警惕。根据癌细胞浸润的程度和非妊娠期一样分为原位癌和浸润癌。 1.宫颈癌对妊娠的影响 早期宫颈癌一般不影响妊娠,中、晚期患者不利于妊娠。两者并存时,虽然宫颈癌对妊娠子宫发育、胎位无直接影响,但宫颈癌恶病质影响母体健康,且为了治疗孕妇常常须行人工流产、放射治疗,亦使妊娠提前终止、放弃胎儿或增加胎儿的死亡率,若宫颈癌合并妊娠因漏诊而经阴道分娩时,往往引起宫颈撕裂、大出血、感染等影响母儿生命。 2.妊娠对宫颈癌的影响 妊娠是否影响宫颈癌的生长或扩散尚存在争论。但大多数学者认为妊娠期生殖器官血运和淋巴循环增加,加之雌激素的作用,妊娠促进癌肿的扩散和预后较差,宫颈癌的发生与多次妊娠及多次分娩呈正相关系。[收起]
和非孕期一样,妊娠合并子宫颈癌的病理类型以鳞癌为最多见,其次为腺癌、腺鳞癌及黏液腺癌等。妊娠期宫颈上皮可发生不同程度的变化,如基底细胞增生、鳞状上皮化生、不典型增生等,容易与原位癌相混淆。同时在妊娠期子宫内膜腺体增生、腺体上皮增生或腺瘤样增生,也可被误诊为腺癌。因此在做出诊断前应特别提高警惕。根据癌细胞浸润的程度和非妊娠期一样分为原位癌和浸润癌。 1.宫颈癌对妊娠的影响 早期宫颈癌一般不影响妊娠,中、晚期患者不利于妊娠。两者并存时,虽然宫颈癌对妊娠子宫发育、胎位无直接影响,但宫颈癌恶病质影响母体健康,且为了治疗孕妇常常须行人工流产、放射治疗,亦使妊娠提前终止、放弃胎儿或增加胎儿的...[详细]
临床表现与非妊娠期子宫颈癌相同。早期常见偶发性或性交后阴道流血。由于发生在妊娠期,常易误诊为先兆流产、前置胎盘、胎盘早剥、早产或子宫颈扩张所致。因怕流产避免阴道检查而导致误诊。继之癌瘤发展可出现阴道分泌物增加、淋漓不尽的阴道流血。晚期可出现腰部或大腿外侧部疼痛。 体征与非妊娠者同。早期应与妊娠常见的子宫颈慢性炎症、子宫颈糜烂和良性乳头状瘤鉴别。中晚期体征较明显,易诊断。
根据病灶侵犯范围出现继发性症状。病灶波及盆腔结缔组织、骨盆壁、压迫输尿管或直肠、坐骨神经时,患者诉尿频、尿急、肛门坠胀、大便秘结、里急后重、下肢肿痛等;严重时导致输尿管梗阻、肾盂积水,最后引起尿毒症。疾病末期患者出现恶病质等全身衰竭症状。
1.宫颈细胞学检查 将宫颈细胞涂片检查作为孕妇产前检查的一个常规项目,能帮助尽早发现和处理早期宫颈癌。 2.阴道镜及宫颈活检 凡宫颈涂片不正常或甚至于宫颈恶性病患者,妊娠的任何阶段均应做阴道镜及宫颈活检。活检能明确诊断和协助临床分期,原位癌和浸润癌合并妊娠时处理上有原则的区别。 3.宫颈锥切术 妊娠期宫颈锥切可导致大出血、感染、流产、早产等较严重的母儿并发症,应尽可能避免锥切。浸润癌已肯定者禁忌宫颈锥切术。 4.视具体情况还可行膀胱镜、直肠镜、肾盂造影、X线胸片等检查,必要时可进行CT或MRI检查,有助于确定病变范围,选择恰当的治疗方法,提高治疗率。
除临床表现、妇科检查(包括三合诊)外,根据不同情况行活组织检查或协助取材,以病理组织学检查结果为确诊依据。 妊娠期发生的子宫颈原位癌的细胞学变化比较难以判定,其组织学诊断标准则与非妊娠期相同,即从基底层至表层之全层上皮见到细胞间变。妊娠期的子宫颈上皮可产生各种类型的形态学变化,应与真性间变作区分,须注意如下:①腺瘤样增生病灶增多,可能极似腺癌之结构,而被误为恶性。②储备细胞增生或鳞状细胞化生,可被误为癌细胞增殖活跃。③具镶嵌排列的蜕膜反应,可被当作间质内的鳞状上皮细胞浸润,而被误诊为癌。 对所有来产科做初诊的孕妇,均应做宫颈检视和细胞学检查。筛查非妊娠子宫颈肿瘤的一般原则和方法也适用于妊娠妇女。妊娠期由于子宫颈外翻,黏液过多和出血会使子宫颈细胞学检查的假阴性结果的发生率增加。约有1/3妊娠合并子宫颈癌患者在确定诊断时并无任何症状。在主诉中以阴道出血或溢液为最常见。多数的妊娠合并子宫颈癌为临床Ⅰb期,延误诊断的原因包括:①未做产前检查。②未能进行子宫颈细胞学检查,或未取外观异常的宫颈组织做活检。③未能正确评估异常的子宫颈细胞或出血。 如果细胞学检查提示为妊娠期子宫颈鳞状上皮内瘤,或查见非典型的子宫颈腺上皮细胞,建议按(图1)步骤做进一步的检查和处理。对妊娠合并子宫颈鳞状上皮内瘤不宜做子宫颈锥切治疗。对诊断为妊娠期合并浸润性子宫颈癌者需作癌的临床分期。一般的子宫颈癌之分期系根据体检,膀胱镜检,胸部X线检查,静脉肾盂造影,和计算器断层扫描(CT)的结果判断之。有的尚须结合淋巴血管造影检查淋巴结的癌转移情况分析之。以上这些检查方法并不全部适用于妊娠合并子宫颈癌患者,而需加以更改,例如宜采用超声检查肾盂肾炎,使用磁共振(MRI)检查腹膜后淋巴结转移。在做X线胸部检查时,必须蔽屏孕妇的腹部而保护胎儿。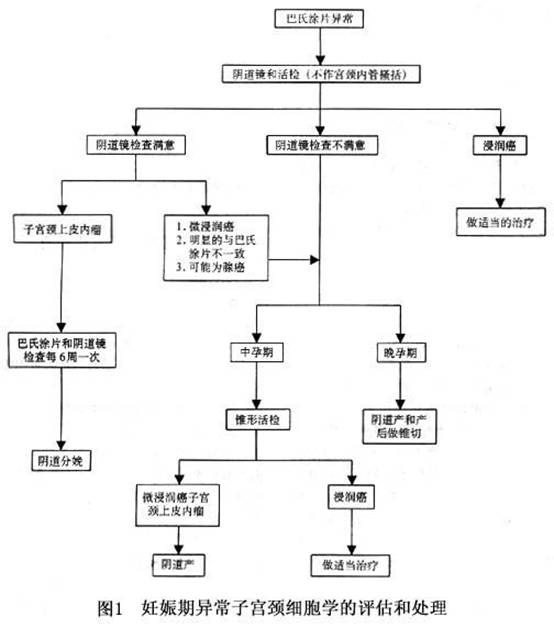 [收起]
除临床表现、妇科检查(包括三合诊)外,根据不同情况行活组织检查或协助取材,以病理组织学检查结果为确诊依据。 妊娠期发生的子宫颈原位癌的细胞学变化比较难以判定,其组织学诊断标准则与非妊娠期相同,即从基底层至表层之全层上皮见到细胞间变。妊娠期的子宫颈上皮可产生各种类型的形态学变化,应与真性间变作区分,须注意如下:①腺瘤样增生病灶增多,可能极似腺癌之结构,而被误为恶性。②储备细胞增生或鳞状细胞化生,可被误为癌细胞增殖活跃。③具镶嵌排列的蜕膜反应,可被当作间质内的鳞状上皮细胞浸润,而被误诊为癌。 对所有来产科做初诊的孕妇,均应做宫颈检视和细胞学检查。筛查非妊娠子宫颈肿瘤的一般原则和...[详细]
[收起]
除临床表现、妇科检查(包括三合诊)外,根据不同情况行活组织检查或协助取材,以病理组织学检查结果为确诊依据。 妊娠期发生的子宫颈原位癌的细胞学变化比较难以判定,其组织学诊断标准则与非妊娠期相同,即从基底层至表层之全层上皮见到细胞间变。妊娠期的子宫颈上皮可产生各种类型的形态学变化,应与真性间变作区分,须注意如下:①腺瘤样增生病灶增多,可能极似腺癌之结构,而被误为恶性。②储备细胞增生或鳞状细胞化生,可被误为癌细胞增殖活跃。③具镶嵌排列的蜕膜反应,可被当作间质内的鳞状上皮细胞浸润,而被误诊为癌。 对所有来产科做初诊的孕妇,均应做宫颈检视和细胞学检查。筛查非妊娠子宫颈肿瘤的一般原则和...[详细]
已有资料显示,同年龄组妊娠与非妊娠的子宫颈癌患者之预后相仿。妊娠合并子宫颈癌如能得到及时诊断和适当的治疗,其预后并不受妊娠的影响。 1.子宫颈原位癌的处理 对于确诊为早期妊娠合并子宫颈原位癌者,可行全子宫切除术或次广泛子宫切除术,保留一侧卵巢。如孕妇年轻,要求生育,可允妊娠继续而做密切随访,足月时行剖宫产,于产后6~8周再做子宫切除。如孕妇的一般情况较差,不宜做手术时,可先吸宫终止妊娠,在妊娠终止后6~8周再做腔内放射治疗。 2.子宫颈浸润癌的处理 妊娠合并子宫颈浸润癌的处理与一般非妊娠期子宫颈癌相同,主要是根治性子宫切除术加双侧盆腔淋巴结清扫术,肿瘤化疗或辅助性化疗,或腔内放疗加体外放疗,或多种措施的联合。处理方案的选择取决于:①子宫颈癌获确诊时的临床期别,早期子宫颈癌多采用手术治疗,中、晚期者选择放射治疗;②子宫颈癌获确诊时的妊娠阶段,孕早期多采用牺牲胎儿保全母体为主的治疗措施,孕中期采用保胎后做肿瘤的治疗的方案;③对胎儿的殷求性,对珍贵儿者可考虑保胎。 3.分娩方式的选择 对于妊娠合并子宫颈癌分娩方式的选择,尚存争议。有些学者认为对于瘤体不大的Ⅰa、Ⅱa和早期Ⅱb子宫颈癌孕妇,可选阴道产。至于阴道产是否会促成癌细胞的扩散,至今未有定论,不过并无证据显示阴道产会影响妊娠合并子宫颈癌患者的生存率。但阴道分娩时胎儿通过宫颈可能加速癌肿扩散及可能引起的出血和感染,故多数学者主张采用剖宫产分娩方式。已有报道子宫颈癌患者阴道产后于会阴侧切部位发生癌细胞的种植,因此对这一类做过会阴侧切的产妇应做密切的随访,一旦发现切开部位有结节形成,应立即做切除活检,以免将肿瘤误为脓肿处理。[收起]
已有资料显示,同年龄组妊娠与非妊娠的子宫颈癌患者之预后相仿。妊娠合并子宫颈癌如能得到及时诊断和适当的治疗,其预后并不受妊娠的影响。 1.子宫颈原位癌的处理 对于确诊为早期妊娠合并子宫颈原位癌者,可行全子宫切除术或次广泛子宫切除术,保留一侧卵巢。如孕妇年轻,要求生育,可允妊娠继续而做密切随访,足月时行剖宫产,于产后6~8周再做子宫切除。如孕妇的一般情况较差,不宜做手术时,可先吸宫终止妊娠,在妊娠终止后6~8周再做腔内放射治疗。 2.子宫颈浸润癌的处理 妊娠合并子宫颈浸润癌的处理与一般非妊娠期子宫颈癌相同,主要是根治性子宫切除术加双侧盆腔淋巴结清扫术,肿瘤化疗或辅助性化...[详细]
从理论上来说,妊娠合并子宫颈癌预后较差,原因是: 1.妊娠期子宫的血液供应和输出皆增加。 2.雌、孕激素和人绒毛膜促性腺激素(hCG)的增加影响机体免疫状态。 3.临产时子宫颈的扩张可引起瘤栓的播散。但大量资料表明,同年龄妊娠与非妊娠的早期(Ⅰb、Ⅱ期)子宫颈癌预后相似(75%),而晚期(Ⅲ、Ⅳ期)宫颈癌合并妊娠的5年生存率低于非妊娠者(16%对28%),故认为妊娠期子宫颈癌如能及时诊断和正确治疗并不影响预后,但值得注意的是,有资料证明盆腔淋巴结的转移妊娠者较对照组高,在Ⅰb期子宫颈癌中,妊娠者与非妊娠者的淋巴结转移率分别为31.8%和9.4%。同时,妊娠后期或产后宫颈癌灶的发展较快。有资料显示,在孕晚期诊断的患者其生存率呈进行性下降。 妊娠合并宫颈癌患者治疗后的随访同非妊娠者宫颈癌。[收起]
从理论上来说,妊娠合并子宫颈癌预后较差,原因是: 1.妊娠期子宫的血液供应和输出皆增加。 2.雌、孕激素和人绒毛膜促性腺激素(hCG)的增加影响机体免疫状态。 3.临产时子宫颈的扩张可引起瘤栓的播散。但大量资料表明,同年龄妊娠与非妊娠的早期(Ⅰb、Ⅱ期)子宫颈癌预后相似(75%),而晚期(Ⅲ、Ⅳ期)宫颈癌合并妊娠的5年生存率低于非妊娠者(16%对28%),故认为妊娠期子宫颈癌如能及时诊断和正确治疗并不影响预后,但值得注意的是,有资料证明盆腔淋巴结的转移妊娠者较对照组高,在Ⅰb期子宫颈癌中,妊娠者与非妊娠者的淋巴结转移率分别为31.8%和9.4%。同时,妊娠后期或产...[详细]
1.宫颈癌的高危因素 (1)性紊乱,指有2个以上性伴侣。 (2)初次性交年龄过早,18岁以前已有性生活。 (3)早育多产。 (4)病毒感染,人乳头瘤病毒(HPV)与宫颈癌关系密切,特别是18、16型。人巨细胞病毒(CMV)和单纯疱疹病毒Ⅱ型(HSV-Ⅱ)是宫颈癌的原因之一已被证实。 (5)高危男子,凡曾患有阴茎癌、前列腺癌或其前妻曾患宫颈癌的男子均被认为是高危男子。与高危男子有性接触的妇女易患宫颈癌。 (6)慢性宫颈炎,尤其是宫颈糜烂,在反复的损伤、再修复过程中易形成宫颈癌变。 (7)经期不卫生。 (8)吸烟,大量研究表明吸烟者的宫颈癌危险性较不吸烟者高2倍(石一复,2000)。 2.根据以上病因采取的预防措施如下: (1)加强卫生教育:有针对性地宣传宫颈癌的危害性,提高妇女对宫颈癌患病病因及预后等的认识,做好预防工作。 (2)宣传避免性生活紊乱:据全国13个省市调查发现,妇女结婚2次以上者宫颈癌患病率明显上升,统计学上有明显差异;妇女与多个男子发生性关系,其发生宫颈癌的机会较多。江西省妇产医院与北京医科大学等在江西靖安县高发区调查已婚妇女24633例,进行防癌效果的预测,结果显示,在人群中去除性行为混乱因素,可使宫颈癌发病率减少50.8%;去除性卫生不良因素可使宫颈癌发病率下降24.3%。他们还研究并预测1974~1985年阻断性行为混乱,1985及1995年宫颈癌发病率分别下降28.88%及30.55%;死亡率分别下降29.12%及30.83%。通过阻断性卫生不良,宫颈癌发病率分别下降21.03%及21.43%;死亡率分别下降20.14%及21.51%。 (3)宣传晚婚:第一次性生活的年龄比第一次结婚年龄更重要。初次性交年龄在18岁以下,宫颈癌的发病率较18岁以上者高4倍。 (4)宣传计划生育:多次妊娠分娩,对子宫颈的刺激或损伤,致使宫颈上皮发生异常增生,进而可发展为癌。我国自20世纪60年代开始,大力宣传执行计划生育政策,是适合宫颈癌预防的。 (5)宣传注意经期及性生活的卫生:积极防治慢性宫颈炎阻断宫颈癌前病变的发展。加强性卫生及经期卫生的宣传避免发生阴道的滴虫、真菌、病毒等感染,已发生感染者应有针对性地给予甲硝唑(灭滴灵)、咪康唑(达克宁)、抗病毒药物及中药等积极治疗。 (6)切除过长、过紧的男性阴茎包皮,避免发生包皮垢,有研究表明包皮垢也是致癌物质。 (7)宣传避免吸烟(曹泽毅,1998)。 (8)积极治疗宫颈糜烂:宫颈中、重度糜烂,宫颈息肉、宫颈湿疣、宫颈白斑等疾患与癌前病变及癌有着密切的内在关系。林巧稚报道宫颈糜烂的癌发生率为0.73%,无糜烂者癌发生率为0.1%,二者相差7倍。20世纪70年代北京25万妇女普查资料表明,糜烂组癌发生率较无糜烂组高2倍。因此积极治疗宫颈炎、宫颈糜烂是预防宫颈癌的重要措施。治疗的方法除局部用药外还有电灼、冷冻、激光和锥切等多种。 (9)积极治疗生殖道病毒感染及尖锐湿疣:近年来的研究证实宫颈癌的发生与女性生殖道HSV-2和HPV病毒感染密切相关,特别是对HPV的研究受到重视。HPV感染是一种性传播疾病,常见病变为尖锐湿疣,其感染的亚临床型与宫颈上皮的瘤样变(CIN)是同一疾病的连续发展过程,因此积极治疗HPV感染可使CIN得到控制。宫颈细胞学检查、阴道镜下取活检是诊断宫颈HPV感染的最佳方法。对局限性尖锐湿疣病灶,可采用50%三氯醋酸烧灼、激光、冷冻、微波或手术剜除病灶。国外有报道采用干扰素(IFN)与CO2激光治疗HPV感染。Bernasconi(1995)使用β-IFN和α-IFN 3000U肌内注射,隔日1次,连用4周,对94例女性生殖道尖锐湿疣随机分为两组进行治疗,76.5%的患者(72/94)病情部分缓解,两组疗效无差异,作者认为这方法可以取代手术、激光等损伤性治疗。但Zarcone(1997)的研究却表明单用IFN复发率较高,他们给予70名患生殖道尖锐湿疣的妇女肌肉注射α-IFN 3000U,每3天1次,共3周,其中30名妇女在本疗程结束后加用电灼治疗,结果显示单用IFN的患者复发率为37.9%,而在IFN基础上联合治疗的患者复发率只有4.51%,因此治疗尖锐湿疣最好药物和物理疗法联合应用。 (10)使用避孕套:尽管由于健康普查宫颈鳞癌的发病率在许多国家和地区都在明显下降,而流行病学调查却显示,年轻妇女中宫颈腺癌的发病率仍在增加。长期使用屏障避孕法(子宫帽、避孕套)对其有保护作用,很可能这是由于减少了接触感染的机会(Ursin,1996);子宫帽的保护作用还可能由于同时应用了具有抗病毒作用的精子杀灭剂(连利娟,1996)。 (11)预防性子宫颈切除术:为预防发生子宫颈残端癌,目前临床医师对子宫良性肿瘤。[收起]
1.宫颈癌的高危因素 (1)性紊乱,指有2个以上性伴侣。 (2)初次性交年龄过早,18岁以前已有性生活。 (3)早育多产。 (4)病毒感染,人乳头瘤病毒(HPV)与宫颈癌关系密切,特别是18、16型。人巨细胞病毒(CMV)和单纯疱疹病毒Ⅱ型(HSV-Ⅱ)是宫颈癌的原因之一已被证实。 (5)高危男子,凡曾患有阴茎癌、前列腺癌或其前妻曾患宫颈癌的男子均被认为是高危男子。与高危男子有性接触的妇女易患宫颈癌。 (6)慢性宫颈炎,尤其是宫颈糜烂,在反复的损伤、再修复过程中易形成宫颈癌变。 (7)经期不卫生。 (8)吸烟,大量...[详细]




