-
科室:
妇科
-
别名:
oviductal pregnancy
Fallopian pregnancy
-
症状:
下腹痛
停经
输卵管肿块
-
发病部位:
暂无
-
多发人群:
育龄期女性
-
相关疾病:
异位妊娠
输卵管妊娠(tubal pregnancy)是指受精卵在输卵管的某一部分种植并发育正常情况下,卵子在输卵管壶腹部受精并逐步向子宫腔移行。如因某些原因在输卵管受阻,受精卵在输卵管的其他部位着床,发育成为输卵管妊娠,其发生部位以壶腹部最多,占60%~70%,峡部次之,为10%~15%,伞部再次之,占5%~10%,间质部最少,占2%~5%。
1.炎症 已无可争辩地成为输卵管妊娠的主要病因,性传播性疾病(sexual transmitted disease,STD)的增加,使输卵管妊娠的发生率升高,已为多篇文献所证实。炎症使输卵管黏膜细胞表面的纤毛丧失运动功能,输卵管黏膜粘连引起部分阻塞,伞部亦受到破坏,经腹腔镜检查发现输卵管肉眼观察正常及有炎症表现的妇女,异位妊娠发生率分别为1∶147及1∶24;炎症发作次数多者,输卵管堵塞、粘连、扭曲率明显上升。Kamwendo等(2000)对一个居民为10万~12万人的地区的28年(1970~1997)中盆腔炎(pelvic inflammatory disease,PID)与异位妊娠关系的流行病学调查,他们发现PID的发生率与异位妊娠发生率有高度的相关性,即STD发生率从1975~1979年以后逐步上升,至1980~1984年达到高峰3.2/1000名妇女,以后逐步下降,至1997年为0.5/1000名妇女,而异位妊娠发生率则同步上升直至1985~1989年达到高峰16.6/1000次妊娠,为1975~1979年的2倍。此后至1997年异位妊娠发生率下降30%。PID的发生率在≤20岁的妇女最高,异位妊娠的发生年龄则在≥25岁者明显增多,说明PID发生在前,以后导致盆腔炎的发生。 在盆腔炎症中,过去对淋病双球菌感染及细菌性感染对异位妊娠的发病影响的研究较多;近年来,人们对衣原体感染的研究报告也增加,最近Tregoning等(2000)对74名异位妊娠及对照组作了衣原体抗体滴定度测定,发现异位妊娠组的衣原体抗体滴定度明显高于对照组。我国贺子秋等(2000)对上海1985~1986年及1995~1996年2个年代输卵管妊娠的石蜡包埋输卵管标本的沙眼衣原体、淋球菌及解脲支原体的阳性率以聚合酶链方法进行检测,发现沙眼衣原体及解脲支原体的阳性率明显升高,均有显著的统计意义。 2.输卵管结核 是一种特殊的慢性炎症,结核菌破坏输卵管黏膜、肌层、病变部位可以纤维化和瘢痕形成,无论在炎症阶段或愈合阶段均可因输卵管僵化及部分阻塞而影响受精卵的输送,发生异位妊娠。 3.子宫内膜异位 盆腔子宫内膜异位可以导致输卵管扭曲、蠕动不良影响受精卵的输送而发生输卵管妊娠;少见的情况下输卵管子宫内膜异位,受精卵种植于输卵管的异位的子宫内膜而发生输卵管妊娠。 4.输卵管手术 输卵管绝育手术是最常见的输卵管手术,输卵管绝育手术方法很多,过去的经腹输卵管绝育手术,如输卵管伞端切除法、Pomeroy结扎法、输卵管背部系膜切开节段切除术及目前比较盛行的为腹腔镜下的电凝术及钳夹法。 以上各种方法都有可能发生输卵管妊娠,因结扎或钳夹后输卵管近端发生瘘管,精子可从此处逸出入腹腔,再进入输卵管伞部,使卵子受精而发生输卵管妊娠。但各种方法所致的输卵管妊娠的发生率高低各有不同,伞端切除后及Pomeroy结扎法的输卵管妊娠发生率较高,技术不熟练者尤甚,故该2法现已被废弃不用。一般经腹或阴道的输卵管结扎,失败率在1%,其中90%为宫内孕,10%为异位妊娠,而腹腔镜的输卵管电凝术开展后,失败率约为0.2%,宫内孕及异位妊娠各为0.1%;对电凝失败的输卵管妊娠的病理检查发现,在过去电凝部位的远端常具有活性的输卵管黏膜生长,故有输卵管内膜异位之称。 输卵管整形术、输卵管结扎后复通术、输卵管妊娠保守性手术,均可因手术前即已存在的炎症、蠕动不良及术后的瘢痕组织形成,粘连等因素而发生输卵管妊娠及再次输卵管妊娠。 5.盆腔手术 目前,大多数学者都认为盆腔手术可使输卵管妊娠发生率升高,其主要原因仍在炎症,而此种炎症常无临床症状,亦即所谓亚临床感染。近年来,剖宫产率剧增,人工流产数量亦增大,其亚临床感染者也不在少数,而干法流产(illegal abortion)亦为数不少,故此均为引起输卵管妊娠发生率升高的潜在原因。值得注意者,阑尾炎或穿孔其渗出物有可能使输卵管发生炎症或运动受阻而发生输卵管妊娠,曾有报告谓阑尾炎切除术使异位妊娠的危险度增加9倍之多。 6.宫内节育器(intrauterine device,IUD) IUD对输卵管妊娠的发生率的影响至今仍有争论。早年,无论国内外,都认为IUD的使用可使输卵管妊娠的发生率上升,至20世纪80年代以来,国外不少学者认为IUD,特别是含铜的IUD甚至可以降低输卵管妊娠的发生率,我国亦有不少此类的报告,如上海市通过14所医院对802例宫外孕病例进行流行病学配对调查,结果说明了IUD不增加宫外孕的危险性,但对于带器妊娠者,则宫外孕和宫内妊娠之比增加,提示了IUD可以有效地防止宫内妊娠,但不能有效地防止输卵管妊娠;世界卫生组织和北京市的多中心研究亦取得相同的结果。但是持不同意见的也不少,如张淖敏(1995)的报告则认为使用IUD者发生宫外孕的相对危险度较未使用者增加2.95~4.50倍,这些结果的不同与研究的年代、研究方案的设计及当时STD的流行情况的不同有关。因此,该项工作尚有待于进一步总结。 7.雌、孕激素及避孕药的影响 经实验已证明雌激素及孕激素对输卵管的生理功能如分泌、蠕动都有影响,雌激素可增加输卵管平滑肌的活性,特别是峡部,动物实验中的“高雌激素”状态者可造成输卵管闭锁现象。孕妇激素的作用则恰与之相反,正常情况下,当两种激素比例恰当时,其协同作用使孕卵得以由正常的输卵管内膜纤毛运动和肌肉蠕动运送宫腔内;若2种激素平衡失调,将导致输卵管妊娠发生率增加,如应用己烯雌酚,因影响输卵管的运动,可使输卵管妊娠发生率增加4~5倍;又如以孕激素试剂作为避孕药亦可使输卵管妊娠发生率增加,这可能与输卵管内膜高度降低,纤毛运动减弱有关。其他流行病调查证实持续用小剂量孕激素试剂可使异位妊娠率增加2~5倍;若应用大剂量雌激素己烯雌酚的事后避孕片,如避孕失败而妊娠时,1/10为异位妊娠。 8.日本血吸虫病 日本血吸虫病流行地区,日本血吸虫卵可沉积于输卵管周围而引起反应性炎症,以致发生附件炎块,输卵管扭曲、粘连而导致异位妊娠的发生,此类情况已屡有报道。 9.辅助生育技术 1980年以来,由于IVF-ET的成功,这一技术发展十分迅速,目前其成功率在20%~40%,其中部分以流产或输卵管妊娠为结局,有关输卵管妊娠的发生率报告各有不同,最近Hulvert报告在1997年1月至1998年6月间行ART后618名妊娠妇女,23名以异位妊娠为结局,其发生率为3.7%。 10.受精卵游走 一侧卵巢排卵,受精卵经宫腔或腹腔向对侧输卵管移行,称为受精卵游走。移行时间过长,受精卵发育增大,可在对侧输卵管内着床、发育而成为输卵管妊娠。 11.输卵管发育异常 先天性的输卵管过长、输卵管憩室、输卵管肌层发育差、黏膜的纤毛活动缺乏或输卵管有副伞等解剖或功能异常均导致输卵管妊娠。 12.吸烟 近来不少研究认为,吸烟是导致输卵管妊娠的危险因素,烟中所含的尼古丁可引起输卵管纤毛的活动异常,推迟卵细胞进入宫腔及胚泡的形成及发育。Castles等(1999)对5篇吸烟[收起]
1.炎症 已无可争辩地成为输卵管妊娠的主要病因,性传播性疾病(sexual transmitted disease,STD)的增加,使输卵管妊娠的发生率升高,已为多篇文献所证实。炎症使输卵管黏膜细胞表面的纤毛丧失运动功能,输卵管黏膜粘连引起部分阻塞,伞部亦受到破坏,经腹腔镜检查发现输卵管肉眼观察正常及有炎症表现的妇女,异位妊娠发生率分别为1∶147及1∶24;炎症发作次数多者,输卵管堵塞、粘连、扭曲率明显上升。Kamwendo等(2000)对一个居民为10万~12万人的地区的28年(1970~1997)中盆腔炎(pelvic inflammatory disease,PID)与异位妊娠关系的...[详细]
1.受精卵在输卵管内的发育 受精卵可以种植在输卵管内的任何部位,但大多数种植在输卵管的外2/3或紧接峡部外侧的壶腹部。受精卵种植在输卵管之后,即开始生长,输卵管壁即出现蜕膜反应,但由于输卵管壁比较薄,因而蜕膜反应往往比较差,蜕膜组织较少,以致不能给孕卵提供足够的营养。同时,输卵管的血管系统不利于孕卵种植,肌层的增生也不明显。滋养层穿破输卵管动脉或小动脉而进入输卵管的肌层及输卵管上皮层下的间质细胞内。输卵管血管内的血压较绒毛血管内的高,所以血液自破口流出到绒毛间。可将绒毛向旁边推开,血液量多时,可迅速将羊膜腔周围的绒毛与胚囊分离,胚胎因之死亡。滋养层长入肌层的深度是根据蜕膜的深度而定;浸润的范围可用以衡量受精卵存活的时间。有时受精卵种植较完善,输卵管扩张,受精卵可存活较长时间。甚至达足月,但是绝大部分患者,多在妊娠2~3月时即发生流产或破裂。 2.子宫的变化 输卵管妊娠时子宫的肌层及内膜层都会发生变化,但主要的变化是在子宫的内膜层。 (1)子宫大体变化:输卵管妊娠时子宫可以变软,增大。子宫的增大主要是由于血液供应的增加所致,而肌层的增生肥大并不明显。由于输卵管妊娠常在妊娠6~8周时已出现症状,需及时处理,故子宫增大常不明显。即使妊娠持续到3~4月甚至更晚一些,子宫的增大并不会像正常宫内妊娠那样,随着妊娠月份按比例增大。 (2)子宫内膜的变化:与正常宫内妊娠时相同,输卵管妊娠时,血中HCG水平升高,子宫内膜因受HCG的影响而出现蜕膜反应。子宫内膜有真蜕膜形成,但蜕膜下的海绵层和血管系统发育较差,当输卵管的滋养层的活力减少时,蜕膜变质,自阴道排出。排出的蜕膜组织有时很少,甚至不能引起患者和医生的注意,看不到有明显的组织,而只有一块血块。偶然可见蜕膜呈管型完整排出。输卵管妊娠时出现的阴道流血量的多少与持续的时间是和蜕膜的排出以及子宫的复旧有关,阴道流血主要是由于蜕膜分离与脱落所引起,但流血不一定表示胚胎死亡,也不能代表滋养组织的死亡。子宫内膜的蜕膜变化在显微镜下常能见到腺上皮低而矮,染色浅,分泌旺盛,腺体增生呈锯齿状,间质细胞呈大多角形,紧密连接,但见不到滋养细胞。 在输卵管妊娠时,子宫内膜亦可呈现Arias-Stella反应(A-S反应)。所谓的A-S反应是指Arias和Stella 2人在1957年发现输卵管妊娠时,子宫内膜可出现下述变化:内膜腺体增大,腺细胞排列成团,突入管腔,折叠,泡沫状,细胞质含空泡,核染深,有核分裂象,形状不规则,极性消失,出现高度分泌相。此现象并不仅见于异位妊娠时,在早期宫内妊娠流产时也可见到。文献报道3%~68%的异位妊娠的患者子宫内膜呈现A-S反应。临床上单凭A-S反应不能诊断为异位妊娠,但对A-S反应阳性的患者必须密切观察直至肯定或除外异位妊娠为止。 输卵管妊娠时,胎儿一旦死亡,不成熟的绒毛及黄体所分泌的激素迅速下降,子宫蜕膜退化,子宫内膜可恢复正常月经周期的变化,所以子宫内膜可以呈增生期、分泌期或月经期变化。[收起]
1.受精卵在输卵管内的发育 受精卵可以种植在输卵管内的任何部位,但大多数种植在输卵管的外2/3或紧接峡部外侧的壶腹部。受精卵种植在输卵管之后,即开始生长,输卵管壁即出现蜕膜反应,但由于输卵管壁比较薄,因而蜕膜反应往往比较差,蜕膜组织较少,以致不能给孕卵提供足够的营养。同时,输卵管的血管系统不利于孕卵种植,肌层的增生也不明显。滋养层穿破输卵管动脉或小动脉而进入输卵管的肌层及输卵管上皮层下的间质细胞内。输卵管血管内的血压较绒毛血管内的高,所以血液自破口流出到绒毛间。可将绒毛向旁边推开,血液量多时,可迅速将羊膜腔周围的绒毛与胚囊分离,胚胎因之死亡。滋养层长入肌层的深度是根据蜕膜的深度而定;浸润的范...[详细]
1.停经 70%左右的患者有停经史,其停经时间不长,往往表现为月经延迟,须仔细询问并与过去月经史对比,方能明确;少数患者因停经自疑为早期妊娠,要求人工流产,对此类患者亦须谨慎处理。 2.腹痛 是最常见的症状,90%以上的患者主诉腹痛。疼痛的性质可能是刺痛,撕裂样痛,常突然发作,为持续性或有间歇出现。多位于下腹部,有时为单侧,腹痛可以先于阴道的流血出现,或者与阴道出血同时发生,也有在阴道流血出现以后才有腹痛的。 3.阴道流血 患者常有短期停经或月经延迟数天,以后有少量阴道不规则流血。但有1/4~1/2的患者没有明显的停经史。这多数可能是医师或患者将少量的阴道流血误认为是月经,因此医师必须详细询问患者末次月经的时间、性质、出血量,并与以前的月经情况相比较。典型的输卵管妊娠停经时间多为6~8周,阴道流血常少量,点滴状,色暗红持续性或间歇性,即所谓“淋漓不净”,偶然也可出现多量阴道流血,约占5%。 4.盆腔检查 仅25%患者的子宫略增大、变软,在腹腔内有大量出血时,检查子宫可有浮球感觉,当将宫颈上抬时有剧痛,称之为宫颈举痛,在有急性内出血时,两侧附件摸不清,患侧部的压痛较明显;另外,因有血液积聚于子宫直肠陷窝内,因之手指触及后穹隆时亦可出现剧痛,此即为后穹隆触痛。它与宫颈举痛都是输卵管妊娠破裂时的典型体征。但在出血不多而有盆腔血肿形成时,则可在患侧扪及块物并有触痛。 在输卵管妊娠早期,尚未流产和破裂时,盆腔检查常是柔软的,多不能触及包块,或仅有一侧附件区的压痛。约在半数的患者中,能扪及盆腔块物,块物张力高,质软实,有压痛,不规则,不活动,位于子宫一侧,大小不等,直径3~15cm;有时可在子宫直肠陷凹内扪及软实的块物,多为积聚的血块;大约20%的块物位于妊娠的输卵管对侧附件。 5.子宫 有20%~30%的患者子宫可增大,大部分子宫增大不明显,约5%的患者有呈三角形的蜕膜管型排出。 6.输卵管妊娠部位分类及其结局 (1)输卵管妊娠部位分类: ①输卵管间质部妊娠少见,子宫角部明显增大,可在妊娠3、4个月时破裂。 ②输卵管峡部妊娠较多见,可以在较早期发生破裂。 ③输卵管壶腹部妊娠多见,壶腹部明显增大,常经伞端向腹腔流产,但亦可以发生破裂。 ④输卵管伞部妊娠较少见,易发生流产。 (2)输卵管妊娠的结局: ①输卵管妊娠流产:常发生于输卵管壶腹部妊娠,妊娠物可以部分地或完全与输卵管壁剥离排出,落于腹腔中;完全流产则出血不多,部分流产则可以发生反复出血,血液可以积存于子宫直肠陷窝中,亦可在局部形成血肿。 ②输卵管妊娠破裂:多见于输卵管峡部妊娠,亦可发生于壶腹部妊娠,妊娠后的输卵管部其血液供应十分丰富,一旦破裂,大量血液流入腹腔,常使患者发生失血状休克,有时出血不多,但妊娠物的绒毛继续破坏周围组织,可以再次发生出血,当破裂部恰位于宽韧带部,则可形成宽韧带血种。输卵管间质部妊娠周围血供极为丰富,一旦破裂,出血迅猛而大量,患者可迅速进入休克,甚至死亡。输卵管妊娠流产或破裂,妊娠物死亡,出血停止,病情稳定,一段时间后。妊娠物及出血均可被吸收,如出血后形成血肿,日久后血肿边缘机化并与周围组织粘连,临床上谓之“陈旧性宫外孕”。 ③继发性腹腔妊娠:输卵管妊娠流产或破裂后,妊娠物一般均死亡,但是偶有极少数的胚胎和绒毛组织在原来部位或排出至腹腔内重新种植而获得血供,继续生长发育而成为腹腔妊娠,此即为继发性腹腔妊娠。[收起]
1.停经 70%左右的患者有停经史,其停经时间不长,往往表现为月经延迟,须仔细询问并与过去月经史对比,方能明确;少数患者因停经自疑为早期妊娠,要求人工流产,对此类患者亦须谨慎处理。 2.腹痛 是最常见的症状,90%以上的患者主诉腹痛。疼痛的性质可能是刺痛,撕裂样痛,常突然发作,为持续性或有间歇出现。多位于下腹部,有时为单侧,腹痛可以先于阴道的流血出现,或者与阴道出血同时发生,也有在阴道流血出现以后才有腹痛的。 3.阴道流血 患者常有短期停经或月经延迟数天,以后有少量阴道不规则流血。但有1/4~1/2的患者没有明显的停经史。这多数可能是医师或患者将少量的阴道流血误认...[详细]
1.贫血 由于腹腔内出血及阴道流血,患者常呈不同程度的贫血貌。连续观察红细胞及血红蛋白变化很重要,二者逐渐降低,多表示为腹腔内或腹腔外出血。白细胞可略有增高,有时超过10×109/L。 2.失血性休克 出血量较大且未及时处理时可发生失血性休克。 3.肩痛 约10%的患者主诉肩痛。是由于腹腔内的血液刺激膈肌,反射性刺激膈神经而引起。此现象称为Danforth征。 4.体温及血压变化 体温一般在正常范围,但突然大量失血后,体温可低于正常;在慢性反复少量出血的病例,体温可略升高,这是由于血液被吸收所致,合并感染时,则体温可达38℃以上。血压在急性失血时降低,下降程度与失血量有关,但失血停止时,血压可逐渐回升,若继续出血,则血压再次下降。 5.脐周围的皮肤 在比较瘦而腹壁很薄的患者,腹腔内大量出血后,有时在脐周围可见皮肤呈紫蓝色,此种现象常称为Cullen征。[收起]
1.贫血 由于腹腔内出血及阴道流血,患者常呈不同程度的贫血貌。连续观察红细胞及血红蛋白变化很重要,二者逐渐降低,多表示为腹腔内或腹腔外出血。白细胞可略有增高,有时超过10×109/L。 2.失血性休克 出血量较大且未及时处理时可发生失血性休克。 3.肩痛 约10%的患者主诉肩痛。是由于腹腔内的血液刺激膈肌,反射性刺激膈神经而引起。此现象称为Danforth征。 4.体温及血压变化 体温一般在正常范围,但突然大量失血后,体温可低于正常;在慢性反复少量出血的病例,体温可略升高,这是由于血液被吸收所致,合并感染时,则体温可达38℃以上。血压在急性失血时降低,下降...[详细]
1.绒毛膜促性腺激素(human chorionic gonadotropin,HCG)测定HCG是一种糖蛋白,分子量约为36700,它由2个不同的亚单位:即α-亚单位(92个氨基酸组成)及β-亚单位(145个氨基酸组成)组成。HCG与其他3种糖蛋白激素:黄体生成激素(LH)、卵泡生成激素(FSH)及甲状腺生成激素(TSH)的结构相似;这4种激素的α-亚单位的氨基酸的序列完全相同,但是β-亚单位的氨基酸的序列虽有某些相似之处,但又完全不同,HCG是由合体滋养细胞分泌的,当妇女受精后LH高峰后的第7天至第9天受精卵的滋养细胞形成之际,HCG进入血流,血流中HCG迅速升高,当8~10周时达高峰期,血液中HCG增加1倍的时间称为倍增时间(doubling time)。在正常妊娠时,最初的3周HCG的水平增长极快,倍增时间约1.7天,至4~10周,倍增时间为3天,总之,在该段时间内倍增时间为1.4~2.2天,自10周后,血HCG水平开始下降。 输卵管妊娠的受精卵并没有种植在真正的子宫内膜上,输卵管肌层十分菲薄,滋养细胞发育不良,甚至部分坏死,因之合体滋养细胞分泌的HCG少,血中的HCG水平低。目前,HCG的测定已发展到十分灵敏的程度,用放射免疫法是十分敏感的。因此可以利用它做血HCG水平测定以达到:首先是明确妊娠是否存在,其次根据其水平与同时期正常妊娠的血HCG水平相比较以区别是否为正常妊娠。若利用倍增时间这一早期妊娠的特点更可以协助诊断,输卵管妊娠的倍增时间明显延长,为3~8天,有的学者统计平均为7天。尽管输卵管妊娠的血HCG水平不可能与正常妊娠相比,但是动态地观测血HCG水平,若HCG长期维持于低水平,提示输卵管妊娠发育差,导致输卵管破裂可能小,也可能已经流产;若HCG不断升高,则提示输卵管妊娠在不断生长,有发生破裂可能。 关于HCG测定值,各专业书籍或期刊采用β-HCG的单位可不一致,有用国际单位(U)者,亦有用纳克(ng)者,两者换算方法可参照如下:第一国际参考制品的标准为1mg=10mU,当≥10mU/ml时即提示有存活的滋养细胞组织存在,若为10~25mU/ml为弱阳性反应。第二国际参考制品的标准为1ng=5.8mU,若用这种制品测定,凡≥5mU/ml即为阳性。 目前,国内推荐的“输卵管妊娠的血清β-HCG值常在5~100ng/ml,正常值则为<3.1ng/ml。 2.孕激素测定 近年来,很多学者探讨孕酮(progesterone,P)诊断异位妊娠的价值。早在1977年Mulwidski等首先报道测定P在诊断异位妊娠方面的应用。Matthews等做了进一步证实,如孕8周时P<45nmol/L(15ng/ml)提示异位妊娠,敏感度达95%。P主要由卵巢黄体分泌,P的水平低说明黄体功能不良。异位妊娠者可能存在某种代谢阻滞,使黄体合成功能减退,也有可能异位妊娠早期时,黄体不再分泌P,而由滋养层组织分泌,但其滋养层组织活力明显下降以致P水平下降。 Stern等(1993)报道异位妊娠血清孕酮的临界值,孕4、5、6周分别为16 nmol/L、32 nmol/L、64nmol/L。血清孕酮在孕4周时对鉴别宫内、宫外妊娠有高度敏感性和特异性,因此时超声检查无法在宫内鉴别有无孕囊而难以诊断异位妊娠。血清孕酮在孕5~10周时相对稳定,可单次测定,随意取样在1~4h内获得结果,有相当大的诊断价值。对单次血清P值作为判断异位妊娠的标准亦有不同意见,有以<45nmol/L(15ng/ml)为标准,亦有以<75nmol/L(25ng/ml)者。我国龚健(1994)报道以63nmol/L为临界值,其区别异位妊娠与宫内妊娠的诊断有效率为91%。但在广泛应用HCG测定的今天,可以测血、尿。方法简单、快速,故亦有学者认为测血清P的意义不大。 3.平滑肌重链肌球蛋白(smooth muscle heavy chain myosin,SMHC) 测定 肌肉破坏时可产生SMHC,Birkhahn等(2000)报道用血清SMHC作前瞻性研究,异位妊娠29例,血清SMHC的平均值为2.53ng/dl,其余的146例非异位妊娠,血清SMHC为1.41ng/dl,P<0.0001,研究者认为以血清SMHC作为诊断输卵管妊娠单独的指标尚嫌不足,故须进一步研究。 4.其他检查 α-FP,HPL,PAPP-A及CA125。[收起]
1.绒毛膜促性腺激素(human chorionic gonadotropin,HCG)测定HCG是一种糖蛋白,分子量约为36700,它由2个不同的亚单位:即α-亚单位(92个氨基酸组成)及β-亚单位(145个氨基酸组成)组成。HCG与其他3种糖蛋白激素:黄体生成激素(LH)、卵泡生成激素(FSH)及甲状腺生成激素(TSH)的结构相似;这4种激素的α-亚单位的氨基酸的序列完全相同,但是β-亚单位的氨基酸的序列虽有某些相似之处,但又完全不同,HCG是由合体滋养细胞分泌的,当妇女受精后LH高峰后的第7天至第9天受精卵的滋养细胞形成之际,HCG进入血流,血流中HCG迅速升高,当8~10周时达高峰期,...[详细]
1.B型超声诊断在输卵管妊娠及其他的异位妊娠的诊断中起重要作用。B超检查主要协助了解宫腔内有无孕囊,附件部有无块物及相当于输卵管部位有无异位的胎心搏动,腹腔内有无积液,偶尔宫内妊娠与宫外妊娠同时存在,但这种可能很小,约为1∶3万,但仍须警惕,对于末次月经不明而阴道流血淋漓不净者,应注意B超结果与病史的相关性。 B超有经腹壁及经阴道两种超声探头;正常宫内妊娠,经腹超声在孕6周时可见孕囊,即在子宫腔内有一超声透亮区,其中有胚芽,在停经7周时可见到原始心管传动;在停经6周时,子宫内膜已为蜕膜,孕妇卵滋养层表面的包蜕膜、周围的壁蜕膜及底蜕膜,在B超显像时可形成早期妊娠时特有的双囊征(double sac),该囊往往是偏心的,即偏于宫腔的一侧,10%~20%异位妊娠由于子宫内膜有蜕膜变化,宫腔内有积血,因之显像图上亦可出现椭圆形的液性暗区,成为假孕囊,该假孕囊必定位于子宫腔的中央,如宫腔内有小血块,更可能误认为是胚芽而误诊。因此,探查时注意有无双囊征及原始心管搏动是十分重要的。如果在子宫外,盆腔内出现液性透亮暗区,在其中可见胚芽及原始心管搏动,则异位妊娠特别是输卵管妊娠的可能很大,此种可能性一般为5%~10%,另一个重要的可能征象为附件部位见到混合性囊性附件块物,并伴有腹腔积液,其出现率60%~90%。需要鉴别诊断的是盆腔肿块及腹腔积液,卵巢囊肿或子宫内膜异位囊肿破裂及腹腔积液,若辅以HCG测定则诊断可以明确,另有20%的妇女,B超附件部位正常而手术证实为输卵管妊娠;因此,腹部超声诊断之外,血HCG测定诊断特异性可增加至98%。 阴道B超探查的优越性在于妊娠相当于停经5周时即可窥见妊娠囊,进一步明确诊断则加β-HCG测定。如经腹探测,当见到孕囊时,血清β-HCG应高于6500U/L;若经阴道探测,见到孕囊,血清β-HCG则应高于2000U/L;对于宫内妊娠,β-HCG 2000~6000U/L,称为辨别区,凡高于6500U/L而未见到孕囊或见到孕囊而β-HCG持续低于2000U/L均为异常情况。近来,有一些学者研究B超测量子宫内膜与孕囊的关系,Dan(1999)对224例腹痛伴有阴道出血。β-HCG阳性者进行研究,发现子宫内膜厚度与刮宫时取得绒毛比例有密切关系,查子宫内膜薄,血β-HCG≤1000mU/ml时,绒毛发现率仅为15%,因此子宫内膜薄而β-HCG≤1000mU/ml对异位妊娠有一定的预测价值。 2.类似彩色多普勒超声检查输卵管妊娠时可见输卵管部位有与宫内早期妊娠相似的鲜明且弥漫的彩色血液图,与卵巢之间有明显的分界。因血流丰富,图像分明,流速增加,血流阻力指数<0.40,如输卵管妊娠流产时,血液自管腔流向伞端喷出,彩色多普勒超声可见伞端有阵阵血流喷射像。 3.后穹隆穿刺 后穹隆穿刺是传统的异位妊娠诊断腹腔内出血方法,可藉以了解子宫直肠陷窝内有无积血,在发达国家或地区由于B超及HCG测定的普遍应用,可藉以诊断未破裂的早期输卵管妊娠,但对已发生破裂或流产者,后穹隆穿刺仍为一快速有效的诊断方法;在一些尚未开展超声诊断的地区,则后穹隆穿刺十分重要。做后穹隆穿刺时,患者取臀低头高半卧位,使血流聚于子宫直肠陷窝内,在用窥器扩张阴道后,取鼠齿钳夹住子宫颈后唇,充分暴露后穹窿,将18号长针直接刺入,边缓缓退出边抽吸,如得0.5ml以上不凝血,为阳性;如得0.5ml以上腹水则为阴性;如未抽得任何液体则为阴性,可考虑再次穿刺或结合病史用他法诊断。抽得血液,并非一定为异位妊娠,尚有黄体破裂等其他可能。有人将所得的不凝血离心后做β-HCG快速测定,若其浓度高于血浓度亦有助于诊断。如血液稀释,血细胞比容低于15%,特别是在第1次穿刺失败后,再次穿刺则抽吸所得极少量血时,对异位妊娠的诊断宜取谨慎态度。如妇科检查发现子宫后屈阻挡穿刺进路者不宜行后穹隆穿刺术。后穹隆穿刺术简单易行,无须大设备,实用性强,所以仍是必不可少的辅助诊断方法。但如病史典型,体征明显,或患者已处于休克状态,则可改行经腹壁穿刺而立即手术。 4.诊断性刮宫 目前本法已较少用,对疑有宫内妊娠而阴道出血淋漓不净者用其他方法难以确诊为异位妊娠时应做诊断性刮宫,不见绒毛,应疑及异位妊娠。Dart等(1999)曾研究诊断性刮宫的价值,他们发现阴道B超宫腔中空者78例中35例(44.9%)刮出物可见绒毛,而宫腔内有物者的172例中142例(82.6%)刮出物可见绒毛;42例宫腔内无物者17例(40.0%)为异位妊娠,另26例宫腔有物者5例未见绒毛为异位妊娠,该研究提示B超诊断虽有帮助,但有一定局限性,必要时仍须刮宫做病理检查,至于子宫内膜A-S反应,宫内、宫外妊娠均可有此现象,不能作为异位妊娠的唯一依据。 5.腹腔镜 可以直接窥视盆腔内子宫、输卵管、卵巢情况,明确输卵管有无妊娠,妊娠的部位,输卵管被破坏的大小、范围及出血情况并可藉以进行治疗,如注射药物、手术等;这是输卵管妊娠的诊断及治疗方面的一大进展。[收起]
1.B型超声诊断在输卵管妊娠及其他的异位妊娠的诊断中起重要作用。B超检查主要协助了解宫腔内有无孕囊,附件部有无块物及相当于输卵管部位有无异位的胎心搏动,腹腔内有无积液,偶尔宫内妊娠与宫外妊娠同时存在,但这种可能很小,约为1∶3万,但仍须警惕,对于末次月经不明而阴道流血淋漓不净者,应注意B超结果与病史的相关性。 B超有经腹壁及经阴道两种超声探头;正常宫内妊娠,经腹超声在孕6周时可见孕囊,即在子宫腔内有一超声透亮区,其中有胚芽,在停经7周时可见到原始心管传动;在停经6周时,子宫内膜已为蜕膜,孕妇卵滋养层表面的包蜕膜、周围的壁蜕膜及底蜕膜,在B超显像时可形成早期妊娠时特有的双囊征(dou...[详细]
1.停经 除输卵管间质部妊娠停经时间较长外,多有6~8周停经。 2.腹痛 输卵管妊娠发生流产或破裂之前,表现为一侧下腹部隐痛或酸胀感,当发生输卵管妊娠流产或破裂时,患者突感一侧下腹部撕裂样疼痛,伴恶心、呕吐。随病情进展为全腹痛。 3.阴道流血 表现为不规则阴道流血,阴道流血量不多,有时可见蜕膜管型或蜕膜碎片排出。 4.晕厥与休克 输卵管妊娠流产或破裂时,由于腹腔内出血及剧烈腹痛,患者出现晕厥或休克,症状与阴道流血量不成正比。 5.下腹部明显压痛及反跳痛 妇检子宫大小与停经月份相符或稍大,未发生输卵管妊娠破裂或流产者,可能触及胀大的输卵管及轻度压痛;发生流产或破裂者,后穹隆饱满,触痛。宫颈举痛,子宫漂浮感,于子宫一侧或其后方可扪及包块,境界不清,触痛明显。 6.尿HCG 阳性,或血β-HCG高于正常值、低于相应孕周的正常值。 7.B超检查 宫内未见孕囊或胚芽,宫旁见无回声包块,甚至见到胎心搏动。 8.阴道后穹隆穿刺 可抽得暗红色不凝固血液。 9.腹腔镜检查 见输卵管肿大,表面紫蓝色,或可见输卵管破裂出血。 10.诊断性刮宫 病检未见绒毛组织,有时可见子宫内膜腺体呈A-S反应或间质蜕膜变。[收起]
1.停经 除输卵管间质部妊娠停经时间较长外,多有6~8周停经。 2.腹痛 输卵管妊娠发生流产或破裂之前,表现为一侧下腹部隐痛或酸胀感,当发生输卵管妊娠流产或破裂时,患者突感一侧下腹部撕裂样疼痛,伴恶心、呕吐。随病情进展为全腹痛。 3.阴道流血 表现为不规则阴道流血,阴道流血量不多,有时可见蜕膜管型或蜕膜碎片排出。 4.晕厥与休克 输卵管妊娠流产或破裂时,由于腹腔内出血及剧烈腹痛,患者出现晕厥或休克,症状与阴道流血量不成正比。 5.下腹部明显压痛及反跳痛 妇检子宫大小与停经月份相符或稍大,未发生输卵管妊娠破裂或流产者,可能触及胀大的输...[详细]
输卵管妊娠传统的治疗方法是手术治疗,但自20世纪80年代以来,由于诊断方法的进步,能早期诊断输卵管妊娠,因之期待治疗、保守性手术及保守性药物治疗方法随之出现,并取得较大进展。 1.期待治疗(expecting therapy) 人们都能认识到异位妊娠常以急性内出血,个别甚至死亡,因此必须积极处理。但异位妊娠发展的转归之一是输卵管流产,孕卵自然死亡,吸收,消散,即使未破裂的输卵管亦可经历此一过程,这就是期待疗法的理论基础。 关于输卵管妊娠的期待疗法自1954年起陆续有报道。由于采用期待疗法不作其他处理,因此选择病例应比较严格,以临床上病变并无明显恶化或β-HCG变化不大者为宜。期待疗法的适应证为:①临床上输卵管无破裂证据;②β-HCG<250mU/ml;③妊娠部位病变直径<2cm;④输卵管妊娠部无异常扩张;⑤伞部无急性出血。 在期待治疗过程中,须经常测定β-HCG,有人认为隔天测定最为安全,以后可1周2次或1周测定1次,其观测时间可长达3个月。 在文献报道中,也有输卵管直径达30mm或以上者仍试以期待治疗者,但病例数不多,成功率在64%~100%。对于这类患者β-HCG水平的升降是决定继续等待或积极以药物或手术干预的主要依据。 2.手术治疗 (1)输卵管切除术:过去传统的输卵管妊娠的治疗方法是做整条病侧的输卵管切除术,因仅做部分的病变部位输卵管切除,切除端的输卵管仍有再管化的可能,以致发生输卵管残端异位妊娠。自保守性手术及药物治疗开展后,对出血多,输卵管破坏严重,或患者无再生育要求者,可施行本手术,术时宜将输卵管全部切除。 (2)保守性手术治疗 ①输卵管切开术:即在输卵管病变部位系膜的对侧亦即游离部切开输卵管壁,取出或吸出妊娠物。这种手术可放腹腔镜下,亦可在剖腹探查时进行。行该手术的指征是:病情稳定,腹腔内出血少;病变范围一般不超过3cm直径;输卵管未破或虽破而破损部很小;患者有生育愿望。 手术步骤是用钳夹住输卵管病变上端,用细针将稀释的血管收缩剂注入输卵管病变部的浆膜下,然后用激光或电刀线性切开病变部的输卵管壁,开口长2cm左右,此时孕囊常自行突出于切口部位,用卵圆钳或小吸管轻轻将妊娠物除去。有时妊娠物与输卵管壁紧密粘连,故去除时不能过分用力,否则增加出血,管壁损伤更大,妊娠物切除后累及的肌层常有渗血,可电凝止血。如病变在壶腹部靠近伞部,可延长切口直至伞部,切口如无出血可不予缝合。本手术亦可在腹腔镜下用CO2激光或氩激光处理未破裂的输卵管妊娠。术前及术后可用血清β-HCG检查、阴道B超及监测手术效果。术后在患者月经后的3~7天做输卵管通液1次,术后3个月可做子宫输卵管碘油造影以了解两侧输卵管情况。保守性手术时,动作应轻柔,止血应彻底,关腹前应将腹腔积血清除干净,并留置右旋糖酐200ml,玻璃酸酶(透明酸质酶)1500U,地塞米松10mg及庆大霉素8万U以防止粘连及感染。关于剖腹探查时及腹腔镜下做输卵管线性切开的手术效果比较,在术后受孕率方面并无明显差异,但剖腹手术者所造成粘连较多。至于剖腹时行线性切开与腹腔镜下CO2激光处理输卵管妊娠的比较,剖腹手术形成的粘连亦多于腹腔镜下CO2激光处理者。重要的是该类保守性手术的宫内妊娠率(intrauterine pregnancy,IUP),重复异位妊娠(recurrent EP,REP)及持续性异妊娠率(persistent EP,PEP),Yao等(1997)报道在30篇研究的1514例患者中宫内妊娠率为61%,重复异位妊娠率为15%,持续性异位妊娠率为3%~20%不等,文献上对输卵管切除术后及保守性手术后的再次宫内妊娠率的比较各有不同,有认为保守性手术后再次宫内妊娠率高者,亦有认为两者差别不大者,Yao等在18篇研究中病侧输卵管切除术后宫内妊娠率为38%,他们认为这种差别与其说是与手术选择倒不如说本身反映了对侧输卵管的状态有关。 Dubuisson等(1996)对145例异位妊娠对侧输卵管无阻塞做了病侧输卵管切除术,总的IUP及REP为50.3%及15.2%,如对侧输卵管正常而无不孕史者,其IUP及PEP各为75%及9.6%,而对侧输卵管形态异常又有不育史者IUP及PEP则各为36.6.3%。所以Dubuisson认为输卵管切除术并不影响术后的宫内妊娠,反而降低了重复异位妊娠的危险。在此,也可以说妊娠患者的过去病史,对侧输卵管的状况及本侧输卵管有无粘连等是将来发生IUP及REP的重要因素,需要注意的是,如在腹腔镜手术时,注意勿使妊娠物落于腹腔内。鉴于可能有妊娠物遗留于腹腔内,特别是在腹腔镜下手术,应在术后做血清hCG随访。 ②输卵管节段切除后端-端吻合术:有些作者对病变范围小,位于峡部的输卵管妊娠做病变部的输卵管节段切除,然后做输卵管吻合术,效果良好。但目前自腹腔镜下手术开展以来,由于线性切开方法简便,应用该法者较少。 ③伞部挤压或吸出术:位于壶腹部近伞端的输卵管妊娠,可用手指轻轻挤压使妊娠物排出或以小吸引器吸出。伞部的异位妊娠更易于轻轻剥离取出;如有出血则可以压迫止血或以电凝止血。 3.保守性药物治疗 保守性药物治疗的方法众多,例如甲氨蝶呤(methotrexate,MTX)、米非司酮(mifiprestone,Ru486)、氟尿嘧啶(5-Flurouracil 5Fu)、天花粉、前列腺素(frostaglandin F2α,pgf2α)、高渗糖水、氯化钾等,但目前应用最多者为甲氨蝶呤(MTX)。 (1)MTX:分子式是C20H22 N8O2,它是一[收起]
输卵管妊娠传统的治疗方法是手术治疗,但自20世纪80年代以来,由于诊断方法的进步,能早期诊断输卵管妊娠,因之期待治疗、保守性手术及保守性药物治疗方法随之出现,并取得较大进展。 1.期待治疗(expecting therapy) 人们都能认识到异位妊娠常以急性内出血,个别甚至死亡,因此必须积极处理。但异位妊娠发展的转归之一是输卵管流产,孕卵自然死亡,吸收,消散,即使未破裂的输卵管亦可经历此一过程,这就是期待疗法的理论基础。 关于输卵管妊娠的期待疗法自1954年起陆续有报道。由于采用期待疗法不作其他处理,因此选择病例应比较严格,以临床上病变并无明显恶化或β-HCG变化不大者为...[详细]
1.胚胎在输卵管内死亡 胚胎死亡,胚囊剥离,血液充满胚囊,输卵管过度扩张,胚囊进入输卵管腔,形成输卵管积血如果流血不多,胚囊全部剥离,可以逐渐完全或部分被吸收。这类患者可以仅出现轻度的下腹胀痛,而无其他明显症状,也无阴道流血。如果胚囊未完全被吸收,亦未被作出诊断,则可残留在输卵管内,直至数年之后,因其他原因进行剖腹手术而被发现,显微镜检查时可发现玻璃样变性的绒毛。 2.输卵管胎块 输卵管妊娠时胚胎的包蜕膜很脆弱,仅由输卵管黏膜和纤维蛋白形成,称内包膜,在妊娠30~40天时,由于胚囊内压升高,内包膜发生破裂,受精卵和血液排入至输卵管腔称输卵管胎块。 3.输卵管妊娠流产 指输卵管内的妊娠产物从输卵管的伞端排出(图1),其发生率较高。输卵管妊娠流产多发生在妊娠3个月内,流产可以是完全性或者不完全性,将妊娠产物从伞端排出的动力可能是输卵管肌层的逆行性收缩,收缩力强就可以将妊娠产物全部挤出来,是为完全性流产。如收缩力不强,则只能将部分妊娠产物排出来,而仍有小部分留在输卵管内,即为不完全性流产。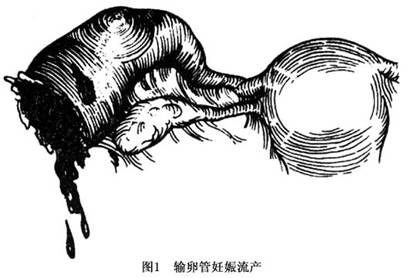 输卵管妊娠流产以后,如果流血多且急,则患者常表现有急性腹痛及腹腔内出血现象,临床上很难与输卵管妊娠破裂鉴别。剖腹探查时,可见极度扩张的输卵管内充满血;在子宫直肠陷凹内常能见到较大的血块,其中含有妊娠产物;有时流血不多,但持续流入腹腔内,虽然无明显的内出血现象,但腹痛等症状较明显且持续,须做剖腹探查。有时胚囊未完全被挤入腹腔,可突出在输卵管伞端出血口处,但仍有少许丝状组织与孕卵种植面相连。 4.输卵管妊娠破裂 指胚胎在输卵管内继续生长,直至管壁自然破裂,妊娠物则流入腹腔,并伴有出血(图2)。输卵管壁的破裂与绒毛浸润的范围以及在输卵管生长的程度等有关,管腔内压力的突然变化或者患者突然用力或遇外力等,都可引起输卵管妊娠破裂。输卵管峡部和间质部因不易被扩张,故发生破裂的机会较多。胚囊基底部的绒毛直接附着于输卵管壁,增生的绒毛直接浸润输卵管肌壁及血管并穿透管壁,加之管腔内压力逐渐增高而导致破裂,妊娠物及血液可自破裂处流入腹腔或破入阔韧带内,后者比较少见。
输卵管妊娠流产以后,如果流血多且急,则患者常表现有急性腹痛及腹腔内出血现象,临床上很难与输卵管妊娠破裂鉴别。剖腹探查时,可见极度扩张的输卵管内充满血;在子宫直肠陷凹内常能见到较大的血块,其中含有妊娠产物;有时流血不多,但持续流入腹腔内,虽然无明显的内出血现象,但腹痛等症状较明显且持续,须做剖腹探查。有时胚囊未完全被挤入腹腔,可突出在输卵管伞端出血口处,但仍有少许丝状组织与孕卵种植面相连。 4.输卵管妊娠破裂 指胚胎在输卵管内继续生长,直至管壁自然破裂,妊娠物则流入腹腔,并伴有出血(图2)。输卵管壁的破裂与绒毛浸润的范围以及在输卵管生长的程度等有关,管腔内压力的突然变化或者患者突然用力或遇外力等,都可引起输卵管妊娠破裂。输卵管峡部和间质部因不易被扩张,故发生破裂的机会较多。胚囊基底部的绒毛直接附着于输卵管壁,增生的绒毛直接浸润输卵管肌壁及血管并穿透管壁,加之管腔内压力逐渐增高而导致破裂,妊娠物及血液可自破裂处流入腹腔或破入阔韧带内,后者比较少见。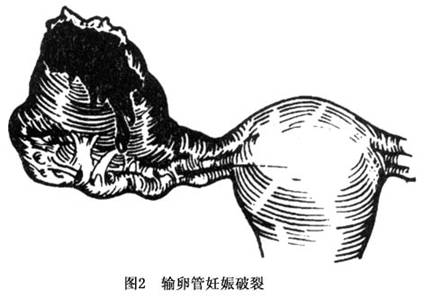 绒毛及滋养层伸入输卵管肌层的时间可以有先后,所以输卵管上受损的部位不是集中在一点,各点的损坏也不是很强,以致输卵管发生瘘而不是破裂。此时在输卵管表面常形成一血块而不是突然破入腹腔,称之为输卵管血肿。如果血肿受到挤压或者由于出血,囊内压力突然升高,可再次破裂入腹腔。 输卵管妊娠破裂后,由于破裂部位多为胚胎着床部位,血运丰富,故常引起急性腹腔内出血。病人突然剧烈腹痛后持续腹痛,严重时可引起休克,常需急诊剖腹探查。 5.继发腹腔妊娠 输卵管妊娠流产或破裂后一般囊胚从输卵管排出到腹腔或阔韧带内,多数死亡,不会再生长发育,但偶尔也会有存活者,若存活胚胎的绒毛仍附着于原位或排至腹腔后重新种植获得营养,可继续生长发育形成继发性腹腔妊娠。若破裂在阔韧带内,可发展为阔韧带妊娠。 6.10%的患者会再患输卵管妊娠,50%~60%的患者不育 输卵管妊娠可引起患者死亡,我国近年来医疗条件不断改进,输卵管妊娠死亡率在不断降低。但在偏僻的乡村仍有输卵管妊娠来不及抢救而死亡的现象,值得今后重视。[收起]
1.胚胎在输卵管内死亡 胚胎死亡,胚囊剥离,血液充满胚囊,输卵管过度扩张,胚囊进入输卵管腔,形成输卵管积血如果流血不多,胚囊全部剥离,可以逐渐完全或部分被吸收。这类患者可以仅出现轻度的下腹胀痛,而无其他明显症状,也无阴道流血。如果胚囊未完全被吸收,亦未被作出诊断,则可残留在输卵管内,直至数年之后,因其他原因进行剖腹手术而被发现,显微镜检查时可发现玻璃样变性的绒毛。 2.输卵管胎块 输卵管妊娠时胚胎的包蜕膜很脆弱,仅由输卵管黏膜和纤维蛋白形成,称内包膜,在妊娠30~40天时,由于胚囊内压升高,内包膜发生破裂,受精卵和血液排入至输卵管腔称输卵管胎块。 3.输卵管妊娠流产...[详细]
绒毛及滋养层伸入输卵管肌层的时间可以有先后,所以输卵管上受损的部位不是集中在一点,各点的损坏也不是很强,以致输卵管发生瘘而不是破裂。此时在输卵管表面常形成一血块而不是突然破入腹腔,称之为输卵管血肿。如果血肿受到挤压或者由于出血,囊内压力突然升高,可再次破裂入腹腔。 输卵管妊娠破裂后,由于破裂部位多为胚胎着床部位,血运丰富,故常引起急性腹腔内出血。病人突然剧烈腹痛后持续腹痛,严重时可引起休克,常需急诊剖腹探查。 5.继发腹腔妊娠 输卵管妊娠流产或破裂后一般囊胚从输卵管排出到腹腔或阔韧带内,多数死亡,不会再生长发育,但偶尔也会有存活者,若存活胚胎的绒毛仍附着于原位或排至腹腔后重新种植获得营养,可继续生长发育形成继发性腹腔妊娠。若破裂在阔韧带内,可发展为阔韧带妊娠。 6.10%的患者会再患输卵管妊娠,50%~60%的患者不育 输卵管妊娠可引起患者死亡,我国近年来医疗条件不断改进,输卵管妊娠死亡率在不断降低。但在偏僻的乡村仍有输卵管妊娠来不及抢救而死亡的现象,值得今后重视。[收起]
1.胚胎在输卵管内死亡 胚胎死亡,胚囊剥离,血液充满胚囊,输卵管过度扩张,胚囊进入输卵管腔,形成输卵管积血如果流血不多,胚囊全部剥离,可以逐渐完全或部分被吸收。这类患者可以仅出现轻度的下腹胀痛,而无其他明显症状,也无阴道流血。如果胚囊未完全被吸收,亦未被作出诊断,则可残留在输卵管内,直至数年之后,因其他原因进行剖腹手术而被发现,显微镜检查时可发现玻璃样变性的绒毛。 2.输卵管胎块 输卵管妊娠时胚胎的包蜕膜很脆弱,仅由输卵管黏膜和纤维蛋白形成,称内包膜,在妊娠30~40天时,由于胚囊内压升高,内包膜发生破裂,受精卵和血液排入至输卵管腔称输卵管胎块。 3.输卵管妊娠流产...[详细]
输卵管妊娠的预防在于预防输卵管的损伤与感染,做好妇女保健工作,尽量减少盆腔感染。如有盆腔感染,应及早和彻底治疗。如已患输卵管妊娠,手术时应仔细检查对侧输卵管,保留的输卵管应是正常的,并应尽量避免造成对侧输卵管的医源性损伤。尤其是在内出血的病例,腹腔或盆腔内的血液或凝血块都可以使盆腔腹膜甚至输卵管浆膜层损伤,而形成粘连,同时血液是一个良好的培养基,易导致再感染。

 输卵管妊娠流产以后,如果流血多且急,则患者常表现有急性腹痛及腹腔内出血现象,临床上很难与输卵管妊娠破裂鉴别。剖腹探查时,可见极度扩张的输卵管内充满血;在子宫直肠陷凹内常能见到较大的血块,其中含有妊娠产物;有时流血不多,但持续流入腹腔内,虽然无明显的内出血现象,但腹痛等症状较明显且持续,须做剖腹探查。有时胚囊未完全被挤入腹腔,可突出在输卵管伞端出血口处,但仍有少许丝状组织与孕卵种植面相连。 4.输卵管妊娠破裂 指胚胎在输卵管内继续生长,直至管壁自然破裂,妊娠物则流入腹腔,并伴有出血(图2)。输卵管壁的破裂与绒毛浸润的范围以及在输卵管生长的程度等有关,管腔内压力的突然变化或者患者突然用力或遇外力等,都可引起输卵管妊娠破裂。输卵管峡部和间质部因不易被扩张,故发生破裂的机会较多。胚囊基底部的绒毛直接附着于输卵管壁,增生的绒毛直接浸润输卵管肌壁及血管并穿透管壁,加之管腔内压力逐渐增高而导致破裂,妊娠物及血液可自破裂处流入腹腔或破入阔韧带内,后者比较少见。
输卵管妊娠流产以后,如果流血多且急,则患者常表现有急性腹痛及腹腔内出血现象,临床上很难与输卵管妊娠破裂鉴别。剖腹探查时,可见极度扩张的输卵管内充满血;在子宫直肠陷凹内常能见到较大的血块,其中含有妊娠产物;有时流血不多,但持续流入腹腔内,虽然无明显的内出血现象,但腹痛等症状较明显且持续,须做剖腹探查。有时胚囊未完全被挤入腹腔,可突出在输卵管伞端出血口处,但仍有少许丝状组织与孕卵种植面相连。 4.输卵管妊娠破裂 指胚胎在输卵管内继续生长,直至管壁自然破裂,妊娠物则流入腹腔,并伴有出血(图2)。输卵管壁的破裂与绒毛浸润的范围以及在输卵管生长的程度等有关,管腔内压力的突然变化或者患者突然用力或遇外力等,都可引起输卵管妊娠破裂。输卵管峡部和间质部因不易被扩张,故发生破裂的机会较多。胚囊基底部的绒毛直接附着于输卵管壁,增生的绒毛直接浸润输卵管肌壁及血管并穿透管壁,加之管腔内压力逐渐增高而导致破裂,妊娠物及血液可自破裂处流入腹腔或破入阔韧带内,后者比较少见。 绒毛及滋养层伸入输卵管肌层的时间可以有先后,所以输卵管上受损的部位不是集中在一点,各点的损坏也不是很强,以致输卵管发生瘘而不是破裂。此时在输卵管表面常形成一血块而不是突然破入腹腔,称之为输卵管血肿。如果血肿受到挤压或者由于出血,囊内压力突然升高,可再次破裂入腹腔。 输卵管妊娠破裂后,由于破裂部位多为胚胎着床部位,血运丰富,故常引起急性腹腔内出血。病人突然剧烈腹痛后持续腹痛,严重时可引起休克,常需急诊剖腹探查。 5.继发腹腔妊娠 输卵管妊娠流产或破裂后一般囊胚从输卵管排出到腹腔或阔韧带内,多数死亡,不会再生长发育,但偶尔也会有存活者,若存活胚胎的绒毛仍附着于原位或排至腹腔后重新种植获得营养,可继续生长发育形成继发性腹腔妊娠。若破裂在阔韧带内,可发展为阔韧带妊娠。 6.10%的患者会再患输卵管妊娠,50%~60%的患者不育 输卵管妊娠可引起患者死亡,我国近年来医疗条件不断改进,输卵管妊娠死亡率在不断降低。但在偏僻的乡村仍有输卵管妊娠来不及抢救而死亡的现象,值得今后重视。
绒毛及滋养层伸入输卵管肌层的时间可以有先后,所以输卵管上受损的部位不是集中在一点,各点的损坏也不是很强,以致输卵管发生瘘而不是破裂。此时在输卵管表面常形成一血块而不是突然破入腹腔,称之为输卵管血肿。如果血肿受到挤压或者由于出血,囊内压力突然升高,可再次破裂入腹腔。 输卵管妊娠破裂后,由于破裂部位多为胚胎着床部位,血运丰富,故常引起急性腹腔内出血。病人突然剧烈腹痛后持续腹痛,严重时可引起休克,常需急诊剖腹探查。 5.继发腹腔妊娠 输卵管妊娠流产或破裂后一般囊胚从输卵管排出到腹腔或阔韧带内,多数死亡,不会再生长发育,但偶尔也会有存活者,若存活胚胎的绒毛仍附着于原位或排至腹腔后重新种植获得营养,可继续生长发育形成继发性腹腔妊娠。若破裂在阔韧带内,可发展为阔韧带妊娠。 6.10%的患者会再患输卵管妊娠,50%~60%的患者不育 输卵管妊娠可引起患者死亡,我国近年来医疗条件不断改进,输卵管妊娠死亡率在不断降低。但在偏僻的乡村仍有输卵管妊娠来不及抢救而死亡的现象,值得今后重视。

